|
 |
| J Korean Ophthalmol Soc > Volume 63(5); 2022 > Article |
|
ĻĄŁļ¼Ėņ┤łļĪØ
ļ¬®ņĀü
ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øĻ│Ā ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒÖśņ×ÉņŚÉņä£ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äņÖĆ ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢ£ ņĢłņĢĢ ņĖĪņĀĢņØś ņĀĢĒÖĢņä▒ņØä ĒÅēĻ░ĆĒĢśĻ│Āņ×É ĒĢśņśĆļŗż.
ļīĆņāüĻ│╝ ļ░®ļ▓Ģ
ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ņĀĢņāü Ļ░üļ¦ē 60ņĢłņØä ļīĆņāüņ£╝ļĪ£ Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢĒĢ£ ņĢłņĢĢ(IOPGAT)Ļ│╝ ņ╣śļŻīņÜ® ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀäĒøä ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│ä, ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢĒĢ£ ņĢłņĢĢ(IOPRT, IOPNCT)ņØä ļ╣äĻĄÉĒĢśņśĆļŗż.
Ļ▓░Ļ│╝
IOPRTļŖö ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀäĒøä Ļ░üĻ░ü 12.55 ┬▒ 5.43, 13.12 ┬▒ 5.13 mmHgļĪ£ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļź╝ ļ│┤ņśĆņ£╝ļéś(p=0.02), ļæÉ ņĖĪņĀĢĻ░Æ ņé¼ņØ┤ņØś ļåÆņØĆ ņ¢æņØś ņāüĻ┤ĆĻ┤ĆĻ│äļź╝ ļ│┤ņśĆļŗż(r=0.90, p’╝£0.001). IOPNCTļŖö ņĮśĒāØĒŖĖļĀīņ”ł ņ£Āļ¼┤ņÖĆ ņāüĻ┤ĆņŚåņØ┤ ļ╣äņŖĘĒĢ£ Ļ░ÆņØä ļ│┤ņśĆļŗż(12.18 ┬▒ 3.24, 12.17 ┬▒ 3.14 mmHg, p=0.17). IOPRTņÖĆ IOPNCT ļ¬©ļæÉ IOPGAT (12.57 ┬▒ 5.22 mmHg)ņÖĆ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö ņŚåņŚłļŗż. IOPGATņÖĆņØś ņØ╝ņ╣śļÅäļŖö IOPRT (ICC=0.955), ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä ņĖĪņĀĢĒĢ£ IOPRT (ICC=0.945), IOPNCT (ICC=0.856), ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä ņĖĪņĀĢĒĢ£ IOPNCT (ICC=0.850) ņł£ņ£╝ļĪ£ ļåÆĻ▓ī ļéśĒāĆļé¼ļŗż. ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļŖö ļ¬©ļōĀ Ļ▓ĮņÜ░ ņĢłņĢĢ ņĖĪņĀĢņŚÉ ņä▒Ļ│ĄĒĢśņśĆņ£╝ļéś ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļŖö ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀä 7ņĢł, ņ░®ņÜ® Ēøä 9ņĢłņŚÉņä£ ņĖĪņĀĢņŚÉ ņŗżĒī©ĒĢśņśĆļŗż. ņĢłļé┤ ņČ®ņĀäņ×¼ņØś ņóģļźśņŚÉ ļö░ļźĖ ņĢłņĢĢ ņĖĪņĀĢļ▓ĢņØś ņĀĢĒÖĢņä▒ ņ░©ņØ┤ļŖö Ļ┤Ćņ░░ļÉśņ¦Ć ņĢŖņĢśļŗż.
ABSTRACT
Purpose
To evaluate the accuracy of intraocular pressure (IOP) measurements obtained by a rebound and non-contact tonometer in eyes with a therapeutic contact lens (CL) after vitrectomy.
Methods
In 60 eyes of 60 patients who underwent vitrectomy for vitreoretinal disease, IOP was measured using a rebound tonometer (iCare ic200®; IOPRT) and non-contact computerized air puff tonometer (CT-80, IOPNCT), before and after wearing a CL (Purevision2®, +0.0 diopter). The mean IOP of three consecutive measurements were analyzed, and a comparative analysis with IOP measured by a Goldman applanation tonometer (IOPGAT) was performed.
Results
The mean IOPRT without and with the CL was 12.55 ┬▒ 5.43 and 13.12 ┬▒ 5.13 mmHg, respectively, showing a statistically significant difference (p = 0.02) and strong positive correlation (r = 0.90, p < 0.001). The mean IOPNCT with and without the CL was 12.18 ┬▒ 3.24 and 12.17 ┬▒ 3.14 mmHg, showing no statistically significant difference (p = 0.17). The consistency with IOPGAT (12.57 ┬▒ 5.22 mmHg) was highest in IOPRT without the CL, followed by IOPRT with the CL, IOPNCT without the CL, and IOPNCT with the CL (intraclass correlation coefficients = 0.955, 0.945, 0.856, and 0.850, respectively). In addition, the rebound tonometer successfully measured IOP, regardless of whether the CL was worn; however, the non-contact tonometer failed to measure IOP in seven eyes without the CL and nine with the CL. No difference was observed according to intraocular tamponade type.
ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ ņŗ£ ņŗżļ”¼ņĮśĻĖ░ļ”äņØ┤ļéś Ļ░ĆņŖż ļō▒ņØś ņĢłļé┤ ņČ®ņĀäņ×¼ ņŻ╝ņ×ģņØä ĒĢ©Ļ╗ś ņŗ£Ē¢ēĒĢśļŖö Ļ▓ĮņÜ░ ņĢłņĢĢņāüņŖ╣ņØ┤ ņØ╝ņ¢┤ļéĀ ņłś ņ׳ļŗżļŖö Ļ▓āņØĆ ņŚ¼ļ¤¼ ņŚ░ĻĄ¼ļź╝ ĒåĄĒĢ┤ ņל ņĢīļĀżņĀĖ ņ׳ļŗż[1-3]. ņĢłļé┤ ņČ®ņĀäņ×¼ ņŻ╝ņ×ģ ņŚåņØ┤ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀļ¦ī ņŗ£Ē¢ēĒĢśļŖö Ļ▓ĮņÜ░ņŚÉļÅä ņĢłņĢĢņØ┤ ņāüņŖ╣ĒĢĀ ņłś ņ׳ļŗż[4-6]. ņØ┤ļ¤¼ĒĢ£ ņłĀ Ēøä ņĢłņĢĢņāüņŖ╣ņØĆ ĒÖ®ļ░śļČĆ ĒŚłĒśł, ņŗ£ņŗĀĻ▓Į ņåÉņāü ļō▒ņØä ņ£Āļ░£ĒĢśņŚ¼ ņŗ¼Ļ░üĒĢ£ ņŗ£ļĀźņåÉņŗżņØä ņ£Āļ░£ĒĢĀ ņłś ņ׳ĻĖ░ ļĢīļ¼ĖņŚÉ ņŻ╝ņØś Ļ╣ŖĻ▓ī ņĢłņĢĢņØä ņé┤ĒÄ┤ņĢ╝ ĒĢśļ®░, ņĢłņĢĢņāüņŖ╣ņØ┤ ņ׳ņØä Ļ▓ĮņÜ░ ņĀüņĀłĒĢ£ ņ╣śļŻīļź╝ ĒåĄĒĢ┤ ņĢłņĢĢņØä ņĀĢņāü ļ▓öņ£äļĪ£ ļé«ņČ░ņŻ╝ņ¢┤ņĢ╝ ĒĢ£ļŗż[7].
Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│ä(Goldmann applanation tonometer)ļŖö ņĢłņĢĢņØä ņĖĪņĀĢĒĢśļŖö Ēæ£ņżĆ Ļ▓Ćņé¼ļ▓Ģņ£╝ļĪ£ ņ×äņāüņŚÉņä£ ļäÉļ”¼ ņé¼ņÜ®ļÉśĻ│Ā ņ׳ļŗż[8]. ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ Ēøä ņĢłņĢĢņØä Ļ┤Ćņ░░ĒĢĀ ļĢīņŚÉļÅä Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢśļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦Äņ£╝ļéś, ņØ┤ Ļ▓Ćņé¼ļ▓ĢņŚÉļŖö ņŚ¼ļ¤¼ ĒĢ£Ļ│äņĀÉļōżņØ┤ ņ׳ļŗż. ņÜ░ņäĀ, ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮņŚÉ ļČÖņ¢┤ņ׳ĻĖ░ ļĢīļ¼ĖņŚÉ ļśæļ░öļĪ£ ņĢēļŖö ņ×ÉņäĖļź╝ ņĘ©ĒĢĀ ņłś ņŚåļŖö Ļ│ĀļĀ╣ņØ┤ļéś ņ¢┤ļ”░ņĢäņØ┤ņŚÉņä£ļŖö ņĖĪņĀĢņØ┤ ņ¢┤ļĀĄļŗż. ļśÉĒĢ£, ņĢłņĢĢ ņĖĪņĀĢ ņŗ£ Ļ░üļ¦ēņŚÉ ņĀæņ┤ēņØ┤ ĒĢäņÜöĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ ņĀÉņĢłļ¦łņĘ©Ļ░Ć ĒĢäņÜöĒĢśĻ│Ā, ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ Ļ▓ĮņÜ░ ņĖĪņĀĢņØ┤ ļČłĻ░ĆĒĢśļ®░, ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗śĻ░Ć ļČłĻĘ£ņ╣ÖĒĢśĻ▒░ļéś ņŗ¼ĒĢ£ ļé£ņŗ£Ļ░Ć ņ׳ļŖö Ļ▓ĮņÜ░ņŚÉļÅä ņĖĪņĀĢņØ┤ ņ¢┤ļĀĄļŗż[9].
ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ĒÖśņ×ÉļōżņØĆ Ļ░üļ¦ēļČĆņóģ, ļłłĻ║╝ĒÆĆ ļČĆņóģ, Ļ░üļ¦ēņāüĒö╝ņåÉņāü ļō▒ņØś ņŚ¼ļ¤¼ ņØ┤ņ£ĀļĪ£ ņ╣śļŻīņÜ® ņĮśĒāØĒŖĖļĀīņ”ł (therapeutic soft contact lenses, CL)ļź╝ ņ░®ņÜ®ĒĢśļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦Äļŗż. ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ļłłņŚÉņä£ Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņĢłņĢĢņØä ņĖĪņĀĢĒĢśļŖö Ļ▓ĮņÜ░, ļ¦łņĘ©ņĢĮĻ│╝ ĒöīļŻ©ļĀłņŗĀ ņŚ╝ņāēņĢĮņ£╝ļĪ£ ņØĖĒĢ£ ņĮśĒāØĒŖĖļĀīņ”łņØś ņśżņŚ╝Ļ│╝ ņ░®ņāēņØ┤ ņāØĻĖĖ ņłś ņ׳Ļ│Ā ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņĀ£Ļ▒░ĒĢśļŹöļØ╝ļÅä Ļ░üļ¦ēļ│æļ│ĆņŚÉ ņØśĒĢ┤ ņĀĢĒÖĢĒĢ£ ņĖĪņĀĢņØ┤ ņ¢┤ļĀĄļŗż. ļīĆņŗĀ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ®ņ×ÉņŚÉņä£ ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņÖĆ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│ä ļō▒ņ£╝ļĪ£ ņĢłņĢĢņØä ņĖĪņĀĢĒĢĀ ņłś ņ׳Ļ│Ā, ĻĘĖ ņĀĢĒÖĢņä▒Ļ│╝ ņ£ĀņÜ®ņä▒ņØ┤ ļ│┤Ļ│ĀļÉ£ ļ░ö ņ׳ļŗż[10-17]. ĻĘĖļ¤¼ļéś ņĢäņ¦üĻ╣īņ¦Ć ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ ņØ┤Ēøä ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒÖśņ×ÉņŚÉņä£ ņĢłņĢĢ ņĖĪņĀĢļ▓ĢņØś ņĀĢĒÖĢņä▒ņØä ļ│┤Ļ│ĀĒĢ£ ņŚ░ĻĄ¼ļŖö ņŚåņŚłļŗż.
ņØ┤ņŚÉ ņĀĆņ×ÉļōżņØĆ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēĒĢ£ ņØ┤Ēøä Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢĒĢ£ ņĢłņĢĢĻ│╝ ļ╣äĻĄÉĒĢśņŚ¼ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒÖśņ×ÉņŚÉņä£ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│ä ļ░Å ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢ£ ņĢłņĢĢ ņĖĪņĀĢļ▓ĢņØś ņ£ĀņÜ®ņä▒ ļ░Å ņĀĢĒÖĢņä▒ņØä ĒÖĢņØĖĒĢ┤ļ│┤Ļ│Āņ×É ĒĢśņśĆļŗż.
2021ļģä 2ņøöļČĆĒä░ 2021ļģä 5ņøöĻ╣īņ¦Ć ļ│ĖņøÉ ņĢłĻ│╝ņŚÉņä£ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ĒÖśņ×Éļōż ņżæ Ļ░üļ¦ēņåÉņāüņØ┤ ņŚåļŖö ņĀĢņāü Ļ░üļ¦ē ĒÖśņ×ÉļōżņØä ņŚ░ĻĄ¼ ļīĆņāüņ£╝ļĪ£ ĒĢśņśĆļŗż. ļ│Ė ņŚ░ĻĄ¼ļŖö ĒŚ¼ņŗ▒ĒéżņäĀņ¢ĖņØä ņżĆņłśĒĢśņŚ¼ ņ¦äĒ¢ēļÉśņŚłņ£╝ļ®░, ņ×äņāüņŗ£ĒŚśņŗ¼ņé¼ņ£äņøÉĒÜī(Institutional Review Board [IRB] ņŖ╣ņØĖ ļ▓łĒśĖ: CNUH-2021-298)ņØś ņŖ╣ņØĖņØä ļ░øņĢśĻ│Ā ļ¬©ļōĀ ņŚ░ĻĄ¼ ļīĆņāüņ×ÉļōżņØĆ ņŚ░ĻĄ¼ņŚÉ ļīĆĒĢśņŚ¼ ņČ®ļČäĒĢ£ ņäżļ¬ģņØä ļōżņØĆ Ēøä ņ×Éļ░£ņĀü ļÅÖņØś ĒĢśņŚÉ ļÅÖņØśņä£ļź╝ ņ×æņä▒ĒĢśņśĆļŗż.
ļ¦ī 20ņäĖ ļ»Ėļ¦ī, ņØ┤ņĀä ņÖĖņāü ļō▒ņ£╝ļĪ£ Ļ░üļ¦ēņłśņłĀņØä ļ░øņØĆ ĻĖ░ņÖĢļĀźņØ┤ ņ׳Ļ▒░ļéś ĻĄ┤ņĀłĻĄÉņĀĢņłśņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ĻĖ░ņÖĢļĀźņØ┤ ņ׳ļŖö Ļ▓ĮņÜ░, ļ¦īņä▒ ņĮśĒāØĒŖĖļĀīņ”ł ņé¼ņÜ®ņ×ÉļŖö ņŚ░ĻĄ¼ ļīĆņāüņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż. ļśÉĒĢ£ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ņØ┤Ēøä ņŗ£Ē¢ēĒĢ£ ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮĻ▓Ćņé¼ņāü Ļ░üļ¦ēņŚÉ ņāüĒö╝Ļ▓░ņåÉ, Ļ░üļ¦ēĒś╝Ēāü Ēś╣ņØĆ ņŗ¼ĒĢ£ Ļ░üļ¦ēļČĆņóģņ£╝ļĪ£ ļŹ░ņŖżļ®öļ¦ēņŻ╝ļ”ä ļō▒ņØ┤ ņ׳ņ¢┤ Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļĪ£ ņĀĢĒÖĢĒĢ£ ņĢłņĢĢ ņĖĪņĀĢņØ┤ ņ¢┤ļĀżņÜ┤ Ļ▓ĮņÜ░ļÅä ņŚ░ĻĄ¼ ļīĆņāüņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż.
ļ¬©ļōĀ ņ£Āļ”¼ņ▓┤ļ¦Øļ¦ēņłśņłĀņØĆ ĒĢ£ ļ¬ģņØś ņłĀņ×É(Y.S.J.)ņŚÉ ņØśĒĢ┤ ņŗ£Ē¢ēļÉśņŚłĻ│Ā, Stellaris Elite┬« (Bausch & Lomb, Rochester, NY, USA) ņןļ╣äņÖĆ ļ╣äņĀæņ┤ē Ļ┤æĻ░üĻ┤Ćņ░░ņןņ╣ś(Resight┬«, Carl Zeiss Meditec AG, Jena, Germany)ļź╝ ņØ┤ņÜ®ĒĢśņśĆļŗż. ņłśņłĀņØĆ 25Ļ▓īņØ┤ņ¦Ć ņ£Āļ”¼ņ▓┤ ņĀłļŗ©ņ╣©ņØä ņé¼ņÜ®ĒĢśņŚ¼ ņä¼ļ¬©ņ▓┤ ĒÅēļ®┤ļČĆņŚÉ ņäĖ Ļ░£ņØś Ļ│Ąļ¦ēņ▓£ņ×Éļź╝ ĒĢ£ Ēøä ļ¼┤ļ┤ēĒĢ® ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ(transconjunctival sutureless vitrectomy)ņØä ņŗ£Ē¢ēĒĢśņśĆļŗż. ņĢłļé┤ ņČ®ņĀäņ×¼ ņŻ╝ņ×ģņłĀņØä ņŗ£Ē¢ēĒĢ£ Ļ▓ĮņÜ░ļŖö ņŗżļ”¼ņĮśĻĖ░ļ”ä ļśÉļŖö 12% C3F8, 18% SF6 Ļ░ĆņŖżļź╝ ņé¼ņÜ®ĒĢśņśĆļŗż.
ļ¬©ļōĀ ņŚ░ĻĄ¼ ļīĆņāüņ×ÉļōżņØĆ ņłśņłĀ ļŗżņØīļéĀ ņśżņĀä 9ņŗ£ņŚÉņä£ 11ņŗ£ ņé¼ņØ┤ņŚÉ ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮĻ▓Ćņé¼ļź╝ ĒåĄĒĢ┤ Ļ░üļ¦ē ņāüĒā£ļź╝ ĒÖĢņØĖĒĢ£ Ēøä ņĢēņØĆ ņ×ÉņäĖņŚÉņä£ Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│ä(AT-900┬«, Haag-Streit, Bern, Switzerland), ņĢäņØ┤ņ╝Ćņ¢┤ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│ä(Icare ic200┬«, Icare Finland Oy, Helsinki, Finland), ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│ä(CT-80, Topcon, Tokyo, Japan)ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņĢłņĢĢņØä ņĖĪņĀĢĒĢśņśĆļŗż. ņ╣śļŻīņÜ® ņĮśĒāØĒŖĖļĀīņ”łļŖö Pure Vision 2 HD┬« (Bausch and Lomb GmbH, Feldkirchen, Germany) 0ļööņśĄĒä░ ņĀ£ĒÆłņØä ņé¼ņÜ®ĒĢśņśĆĻ│Ā, ņĮśĒāØĒŖĖļĀīņ”łņØś ņ¦üĻ▓ĮĻ│╝ ļæÉĻ╗śļŖö Ļ░üĻ░ü 8.6 mm, 0.07 mmņśĆĻ│Ā ĒĢ©ņłśņ£©ņØĆ 36%ņśĆļŗż.
ĻĖ░ĻĖ░ļ│ä ņĢłņĢĢ ņĖĪņĀĢ ņł£ņä£ ļ░Å ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀäĒøä ņĢłņĢĢ ņĖĪņĀĢņØś ņł£ņä£ļŖö ļ¼┤ņ×æņ£äļĪ£ ļ░░ņĀĢĒĢśņśĆļŗż. Ļ░ü ņĢłņĢĢ ņĖĪņĀĢ ĒÖśĻ▓ĮņŚÉņä£ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢ£ Ļ▓Ćņé¼ļŖö ĒĢ£ ļ¬ģņØś ņłÖļĀ©ļÉ£ Ļ▓Ćņé¼ņ×ÉĻ░Ć ņŗ£Ē¢ēĒĢśņśĆņ£╝ļ®░, ņĀÉņĢłļ¦łņĘ© ņŚåņØ┤ ņĢēņØĆ ņāüĒā£ļĪ£ ņĀĢļ®┤ ņŻ╝ņŗ£ Ēøä ņ┤Ø 3ĒÜī ņĖĪņĀĢĒĢ£ ņĢłņĢĢņØś ĒÅēĻĘĀĻ░ÆņØä ņØ┤ņÜ®ĒĢśņśĆļŗż. Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢ£ ņĖĪņĀĢ ļśÉĒĢ£ ĒĢ£ ļ¬ģņØś ņłÖļĀ©ļÉ£ Ļ▓Ćņé¼ņ×ÉĻ░Ć ņŗ£Ē¢ēĒĢśņśĆņ£╝ļ®░, ĒÖśņ×ÉņŚÉĻ▓ī ņĀÉņĢłļ¦łņĘ©ņĀ£(Alcaine┬«, Proparacaine HCL 0.5%, Alcon Inc., Fort Worth, TX, USA)ļź╝ ņĀÉņĢł Ēøä 3ĒÜī ņĖĪņĀĢĒĢ£ ņĢłņĢĢņØś ĒÅēĻĘĀĻ░ÆņØä ņØ┤ņÜ®ĒĢśņśĆļŗż. ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņØś Ļ▓ĮņÜ░, ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äņÖĆ ļÅÖņØ╝ĒĢ£ Ļ▓Ćņé¼ņ×ÉĻ░Ć ņŗ£Ē¢ēĒĢśņśĆņ£╝ļ®░, 3ĒÜī ņĖĪņĀĢĒĢ£ Ļ░ÆņØś ĒÅēĻĘĀĻ░ÆņØä ņØ┤ņÜ®ĒĢśņśĆļŗż. ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│ä, ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│ä, Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢĒĢ£ ņĢłņĢĢņØĆ ņØ┤Ēøä Ļ░üĻ░üņØä IOPNCT, IOPRT, IOPGATļĪ£ ļ¬ģļ¬ģĒĢśņśĆļŗż.
ļ¬©ļōĀ ĒÖśņ×ÉļōżņØĆ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øĻĖ░ ņĀä Ļ│ĀĒśłņĢĢ, ļŗ╣ļć© ļō▒ ņĀäņŗĀņ¦łĒÖś ļ░Å ņé¼ņÜ® ņżæņØĖ ņĢłņĢĮņŚÉ ļīĆĒĢ£ ļ│æļĀź ņ▓ŁņĘ©ļź╝ ĒĢśņśĆĻ│Ā ņłśņłĀ ņĀä ņŗ£ļĀź, Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢ£ ņĢłņĢĢņĖĪņĀĢ, ņé░ļÅÖ ļ░Å ņĢłņĀĆĻ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśņśĆļŗż. ļśÉĒĢ£ ļČĆļČäĻ▓░ĒĢ®Ļ░äņäŁĻ│ä(Lenstar LS900┬«, Haag-Streit, Bern, Switzerland)ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņłśņłĀ ņĀä ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗ś, ņĢłņČĢņן, Ļ░üļ¦ēĻ│ĪļźĀņØä ĒÖĢņØĖĒĢśņśĆļŗż. ņØ┤Ēøä ņØśļ¼┤ ĻĖ░ļĪØņØä ĒÖĢņØĖĒĢśņŚ¼ ņłśņłĀ ņżæņŚÉ ņé¼ņÜ®ĒĢ£ ņĢłļé┤ ņČ®ņĀäņ×¼ ļ░Å ļ░▒ļé┤ņןņłśņłĀ ļÅÖļ░ś ņ£Āļ¼┤ ļō▒ņØä ņĪ░ņé¼ĒĢśņśĆļŗż.
ĒåĄĻ│äĒĢÖņĀü ļČäņäØņØĆ SPSS IBM ver 21.0 (IBM Corp., Armonk, NY, USA)Ļ│╝ MedCalc ver 9.3.7.0 (MedCalc Software, Mariakerke, Belgium)ņØä ņØ┤ņÜ®ĒĢśņśĆļŗż. ĻĖ░ņłĀ ĒåĄĻ│ä Ļ▓░Ļ│╝ļŖö ņŚ░ņåŹĒśĢ ņ×ÉļŻīņØĖ Ļ▓ĮņÜ░ ĒÅēĻĘĀ ┬▒ Ēæ£ņżĆĒÄĖņ░©ļĪ£ Ēæ£ĻĖ░ĒĢśņśĆĻ│Ā, ļ▓öņŻ╝ĒśĢ ņ×ÉļŻīļŖö ļ╣łļÅä(%)ļĪ£ Ēæ£ĻĖ░ĒĢśņśĆļŗż. IOPGATĻ│╝ ņåīĒöäĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀäĒøäņŚÉ ņĖĪņĀĢĒĢ£ IOPRT, IOPNCTņØś ņØ╝ņ╣śņä▒ņØä intraclass correlation coefficient (ICC)ļĪ£ ĒÖĢņØĖĒĢśĻ│Ā, Bland-Altman plotņ£╝ļĪ£ ņŗ£Ļ░üĒÖöĒĢśņśĆļŗż. ļśÉĒĢ£, ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀļ¦ī ņŗ£Ē¢ēĒĢ£ ĻĄ░, ņŗżļ”¼ņĮśĻĖ░ļ”äņŻ╝ņ×ģņłĀņØä ņŗ£Ē¢ēĒĢ£ ĻĄ░Ļ│╝ Ļ░ĆņŖżņŻ╝ņ×ģņłĀņØä ņŗ£Ē¢ēĒĢ£ ĻĄ░ ņé¼ņØ┤ņŚÉņä£ ļŗżņżæļ╣äĻĄÉ(Kruskal Wallis test)ļź╝ ĒåĄĒĢ┤ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņ£Āļ¼┤ņÖĆ ņĢłņĢĢ ņĖĪņĀĢ ļ░®ļ▓ĢņŚÉ ļö░ļźĖ ņĢłņĢĢ ņ░©ņØ┤Ļ░Ć ņ׳ļŖöņ¦Ć ļ╣äĻĄÉĒĢśņśĆĻ│Ā, ņ£ĀņØśņłśņżĆ(p-value)ņØ┤ 0.05 ļ»Ėļ¦īņØĖ Ļ▓ĮņÜ░ļź╝ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ Ļ▓āņ£╝ļĪ£ ĒīÉļŗ©ĒĢśņśĆļŗż.
ļīĆņāüņĢłņØĆ ņĀäņ▓┤ 60ļ¬ģ 60ņĢłņØ┤ņŚłĻ│Ā ņØ┤ ņżæ ļé©ņä▒ 20ļ¬ģ, ņŚ¼ņä▒ 40ļ¬ģņ£╝ļĪ£ ĒÅēĻĘĀ ļéśņØ┤ļŖö 63.0 ┬▒ 10.2ņäĖ(21-81ņäĖ)ņśĆļŗż. ĻĖ░ņĀĆņ¦łĒÖśņ£╝ļĪ£ Ļ│ĀĒśłņĢĢņØä Ļ░Ćņ¦ĆĻ│Ā ņ׳ļŖö ĒÖśņ×ÉļŖö 21ļ¬ģ, ļŗ╣ļć©Ļ░Ć ņ׳ļŖö ĒÖśņ×ÉļŖö 19ļ¬ģņØ┤ņŚłļŗż. ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗śņØś ĒÅēĻĘĀņØĆ 568 ┬▒ 58 ╬╝mņśĆĻ│Ā ņłśņłĀ ņĀä ņĖĪņĀĢĒĢ£ ņĢłņĢĢņØś ĒÅēĻĘĀņØĆ 18.71 ┬▒ 11.28 mmHgņśĆļŗż. ņłśņłĀ ņĀä ļģ╣ļé┤ņן ņĢłņĢĮņØä ņĀÉņĢł ņżæņØĖ ļłłņØĆ 13ņĢłņØ┤ņŚłĻ│Ā, ņØ┤ ņĀäņŚÉ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ļłłņØĆ 5ņĢłņØ┤ņŚłļŗż(Table 1).
ņłśņłĀ ņøÉņØĖņ£╝ļĪ£ļŖö ņØĖĻ│ĄņłśņĀĢņ▓┤ĒāłĻĄ¼Ļ░Ć 8ņĢł, ļ¦Øļ¦ēņĀäļ¦ēņØ┤ 19ņĢł, ļ¦Øļ¦ēļ░Ģļ”¼Ļ░Ć 14ņĢł, ĒÖ®ļ░śņøÉĻ│ĄņØ┤ 5ņĢł, ņ£Āļ”¼ņ▓┤ņČ£ĒśłņØ┤ 12ņĢł, ņÖĖņāü ļ░▒ļé┤ņןņØ┤ 2ņĢłņØ┤ņŚłļŗż. ļ¦Øļ¦ēņĀäļ¦ēļ▓ŚĻ╣ĆņłĀņØĆ ņ┤Ø 25ņĢł(41.7%)ņŚÉņä£ ņŗ£Ē¢ēĒĢśņśĆļŗż. 60ņĢł ņżæ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ ņĀä ņØĖĻ│ĄņłśņĀĢņ▓┤ņĢłņØ┤ 11ņĢł(18.3%)ņØ┤ņŚłĻ│Ā, ņłśņĀĢņ▓┤ņĢłņØĆ 49ņĢł(81.7%)ņØ┤ņŚłņ£╝ļ®░ ĻĘĖņżæ 46ņĢł(76.7%)ņØĆ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀĻ│╝ ļŹöļČłņ¢┤ ļ░▒ļé┤ņן ņĀüņČ£ ļ░Å ņØĖĻ│ĄņłśņĀĢņ▓┤ņéĮņ×ģņłĀņØä ņŗ£Ē¢ēĒĢśņśĆļŗż. 37ņĢł(61.7%)ņØĆ ņĢłļé┤ ņČ®ņĀäņ×¼ ņŚåņØ┤ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ļ¦ī ņŗ£Ē¢ēĒĢśņśĆĻ│Ā 13ņĢł(21.7%)ņØĆ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ Ēøä ņĢłļé┤ ĻĖ░ļ”äņŻ╝ņ×ģņłĀņØä ņŗ£Ē¢ē ļ░øņĢśĻ│Ā, 10ņĢł(16.7%)ņØĆ ņĢłļé┤ Ļ░ĆņŖżņŻ╝ņ×ģņłĀņØä ņŗ£Ē¢ēĒĢśņśĆļŗż(Table 2).
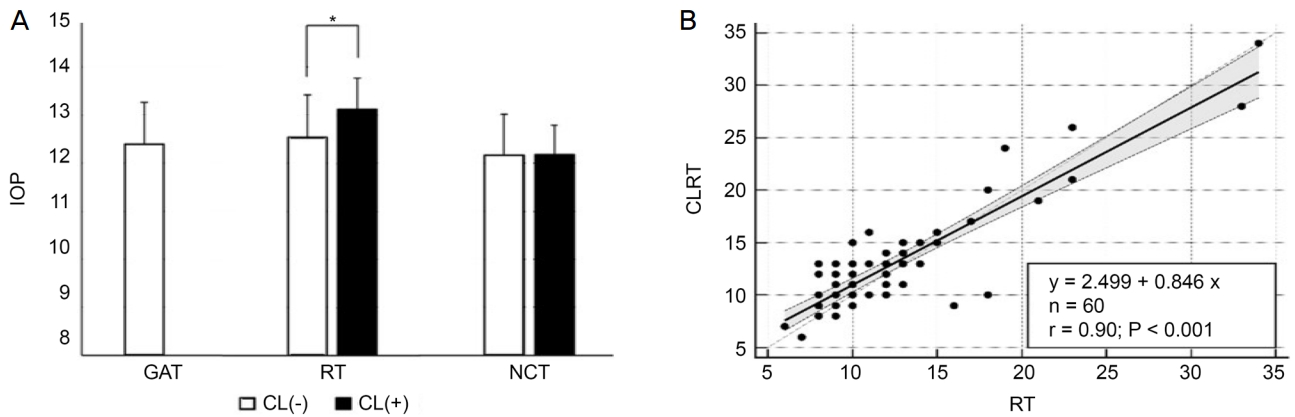
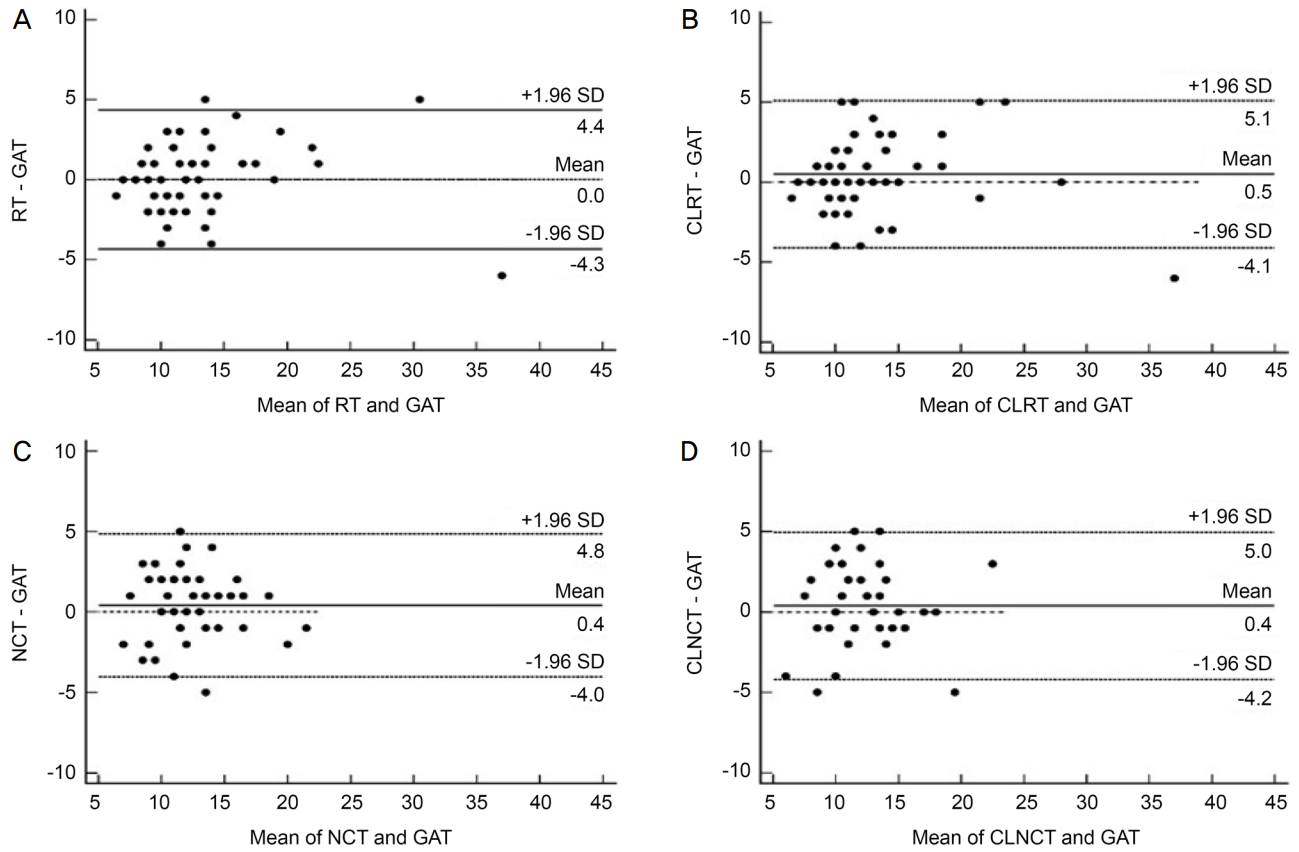
ļīĆņāüņ×ÉļōżņØś ņłĀ Ēøä IOPGATņØĆ 12.57 ┬▒ 5.22 mmHgņśĆļŗż. IOPRTņØĆ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻĖ░ ņĀä 12.55 ┬▒ 5.43 mmHg, ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä 13.12 ┬▒ 5.13 mmHgļĪ£ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ĒøäņØś ņĢłņĢĢņØ┤ ņ£ĀņØśĒĢśĻ▓ī ļåÆĻ▓ī ņĖĪņĀĢļÉśņŚłļŗż(p=0.02, Table 3, Fig. 1A). IOPNCTņØĆ 12.17 ┬▒ 3.14 mmHgļĪ£ 7ņĢłņŚÉņä£ ņĖĪņĀĢņŚÉ ņŗżĒī©ĒĢśņśĆĻ│Ā, ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä IOPNCTņØĆ 12.18 ┬▒ 3.24 mmHg ņśĆĻ│Ā 9ņĢłņŚÉņä£ ņĖĪņĀĢņŚÉ ņŗżĒī©ĒĢśņśĆļŗż. IOPNCTņØĆ ņĮśĒāØĒŖĖļĀīņ”łņØś ņ£Āļ¼┤ņŚÉ ļö░ļźĖ ņĖĪņĀĢĻ░ÆņØś ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļź╝ ļ│┤ņØ┤ņ¦Ć ņĢŖņĢśļŗż(p=0.17, Table 3, Fig. 1A). IOPRTņØĆ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀäĻ│╝ ĒøäņØś ņĖĪņĀĢĻ░ÆņØ┤ ņ¢æņØś ņāüĻ┤ĆĻ┤ĆĻ│äļź╝ ļ│┤ņśĆĻ│Ā(r=0.90, p<0.001), ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņŗ£ ĒÅēĻĘĀņĀüņ£╝ļĪ£ 0.57 ┬▒ 2.42 mmHg (95% CI, -0.06 to 1.19, p=0.02)ņö® ļåÆĻ▓ī ļéśĒāĆļé¼ļŗż(Fig. 1B).
Fig. 2ļŖö IOPGATĻ│╝ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņĀäĒøä IOPRT, IOPNCTņØś ņ░©ņØ┤ļź╝ Bland-Altman plotņØä ĒåĄĒĢ┤ ĒÖĢņØĖĒĢśņśĆļŗż. IOPGATĻ│╝ IOPRTņØĆ 60ļ¬ģ ņżæ 57ļ¬ģņØ┤ 95% ņØ╝ņ╣śĒĢ£Ļ│ä(limits of agreement, -4.36 to 4.33 mmHg) ņĢłņŚÉ ļČäĒżĒĢśņŚ¼ ņóŗņØĆ ņØ╝ņ╣śļÅäļź╝ ļ│┤ņśĆļŗż (Fig. 2A). ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒøäņØś IOPRTņØ┤ IOPGATļ│┤ļŗż ĒÅēĻĘĀņĀüņ£╝ļĪ£ 0.5 mmHg ļåÆĻ▓ī ņĖĪņĀĢļÉśņŚłļŗż. ņ┤Ø 60ļ¬ģ ņżæ 59ļ¬ģņØ┤ 95% ņØ╝ņ╣śĒĢ£Ļ│ä(-5.1 to 4.1 mmHg)ņŚÉ ļČäĒżĒĢśņŚ¼ ļåÆņØĆ ņØ╝ņ╣śļÅäļź╝ ļ│┤ņśĆļŗż(Fig. 2B). IOPNCTņØś Ļ▓ĮņÜ░ IOPGATĻ│╝ ļ╣äĻĄÉĒĢśņŚ¼ ņ┤Ø 53ļ¬ģ ņżæ 50ļ¬ģņØ┤ 95% ņØ╝ņ╣śĒĢ£Ļ│ä(-4.83 to 4.03 mmHg) ņĢłņŚÉ ņ׳ņŚłņ£╝ļ®░ IOPNCTņØĆ ĒÅēĻĘĀņĀüņ£╝ļĪ£ 0.40 ┬▒ 0.63 mmHg ļé«Ļ▓ī ņĖĪņĀĢļÉśņŚłļŗż(Fig. 2C). ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ņāüĒā£ņŚÉņä£ IOPNCTņØä ņé¼ņÜ®ĒĢ£ Ļ▓ĮņÜ░, IOPGATļ│┤ļŗż ĒÅēĻĘĀņĀüņ£╝ļĪ£ 0.40 mmHg ļé«Ļ▓ī ņĖĪņĀĢļÉśļŖö ņ¢æņāüņØä ļ│┤ņśĆĻ│Ā, ņĖĪņĀĢņŚÉ ņä▒Ļ│ĄĒĢ£ 51ļ¬ģ ņżæ 4ņĢłņØä ņĀ£ņÖĖĒĢ£ 47ņĢłņØ┤ 95% ņØ╝ņ╣śĒĢ£Ļ│ä(-4.97 to 4.17 mmHg) ļé┤ņŚÉ ņ£äņ╣ś ĒĢśņśĆļŗż(Fig. 2D).
IOPGATņØä ĻĖ░ņżĆņ£╝ļĪ£ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ ņłśņłĀ Ēøä ĒÖśņ×ÉļōżņØś IOPNCT, IOPRTĻ│╝ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä ņĖĪņĀĢĒĢ£ IOPNCT, IOPRTņØś ņØ╝ņ╣śņä▒ņØä ĒÖĢņØĖĒĢ£ Ļ▓░Ļ│╝, ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ IOPRTņØ┤ ICC 0.955, 95% ņŗĀļó░ĻĄ¼Ļ░ä(confidence interval, CI)ņØĆ 0.924-0.973ņ£╝ļĪ£ Ļ░Ćņן ļåÆņØĆ ņØ╝ņ╣śņä▒ņØä ļ│┤ņśĆļŗż. ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä ņĖĪņĀĢĒĢ£ IOPRT (ICC 0.945, 95% CI 0.909-0.967), ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖĻ│Ā ņĖĪņĀĢĒĢ£ IOPNCT (ICC 0.856, 95% CI 0.751-0.917), ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä ņĖĪņĀĢĒĢ£ IOPNCT (ICC 0.850, 95% CI 0.737-0.914) ņł£ņ£╝ļĪ£ ļåÆņØĆ ņØ╝ņ╣śņä▒ņØä ļ│┤ņśĆļŗż(Table 4).
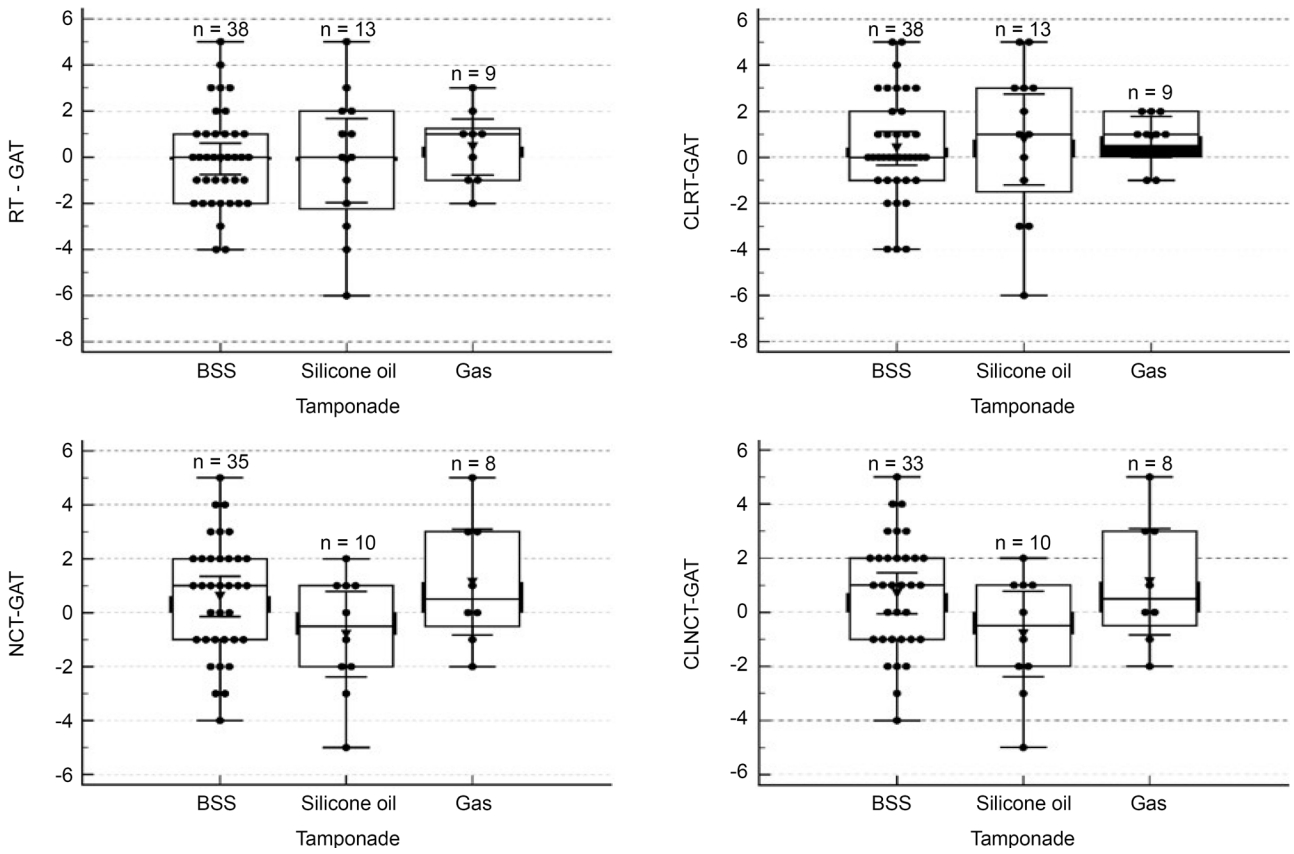
Fig. 3ņŚÉņä£ļŖö ņĢłļé┤ ņČ®ņĀäņ×¼ņØś ņóģļźśņŚÉ ļö░ļźĖ ņĖĪņĀĢĻ░ÆņØś ņĀĢĒÖĢņä▒ņØä ĒÅēĻ░ĆĒĢśņśĆļŗż. IOPRTņØĆ ļĀīņ”ł ņ░®ņÜ® ņĀäĒøä ņĢłņĢĢņØ┤ IOPGATĻ│╝ ļ╣äĻĄÉĒĢśņŚ¼ ņČ®ņĀäņ×¼ņØś ņóģļźśņŚÉ ļö░ļØ╝ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö Ļ┤Ćņ░░ļÉśņ¦Ć ņĢŖņĢśļŗż(p=0.54, p=0.71). IOPGATĻ│╝ ņ╣śļŻīņÜ® ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ® ņĀäĒøä IOPNCTņØś ņ░©ņØ┤ ļśÉĒĢ£ ņĢłļé┤ ņČ®ņĀäņ×¼ņØś ņóģļźśņŚÉ ļö░ļźĖ ņ░©ņØ┤ļź╝ ļ│┤ņØ┤ņ¦Ć ņĢŖņĢśļŗż(p=0.20, p=0.17).
ņĢłņĢĢņāüņŖ╣ņØĆ ļģ╣ļé┤ņן ņ¦łĒÖśņØś Ļ░Ćņן ņל ņĢīļĀżņ¦ä, ņśłļ░® Ļ░ĆļŖźĒĢ£ ņ£äĒŚśņØĖņ×ÉņØ┤ļŗż. ļŗ©ĻĖ░Ļ░äņØś ņĢłņĢĢņāüņŖ╣ņØ┤ļØ╝ ĒĢśļŹöļØ╝ļÅä, ļ¦Øļ¦ē ņŗĀĻ▓Į ņĀłņäĖĒżņØś ĒŚłĒśł ļ░Å ņŗ£ņŗĀĻ▓ĮņØś ņ£äņČĢņ£╝ļĪ£ ņØ┤ņ¢┤ņ¦ł ņłś ņ׳Ļ│Ā, ņØ┤ļŖö Ļ▓░ĻĄŁ ļ╣äĻ░ĆņŚŁņĀüņØĖ ņŗ£ļĀźņĀĆĒĢśļĪ£ ņØ┤ņ¢┤ņ¦ł ņłś ņ׳ļŗż[18]. ņĄ£ĻĘ╝ ņŚ░ĻĄ¼ņŚÉ ņØśĒĢśļ®┤ ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ĒÖśņ×ÉņØś 8.4%Ļ░Ć ņłĀ Ēøä ņ▓½ 5ņŗ£Ļ░äņŚÉņä£ 12ņŗ£Ļ░ä ļÅÖņĢł 29 mmHg ņØ┤ņāüņØś ņĢłņĢĢņāüņŖ╣ņØä ļ│┤ņśĆĻ│Ā, ņłśņłĀ ļŗżņØī ļéĀņØĆ 14.8%ņØś ĒÖśņ×ÉņŚÉņä£ 29 mmHg ņØ┤ņāüņØś ņĢłņĢĢņØ┤ ņĖĪņĀĢļÉśņŚłļŗż[6]. ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ ņØ┤Ēøä ņĢłņĢĢņāüņŖ╣ņØ┤ ĒØöĒĢśĻ▓ī Ļ┤Ćņ░░ļÉśĻĖ░ ļĢīļ¼ĖņŚÉ, ņłĀ Ēøä ņĢłņĢĢņØä ņĀĢĒÖĢĒĢśĻ▓ī ņĖĪņĀĢĒĢśļŖö Ļ▓āņØ┤ ņżæņÜöĒĢśļŗż. ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀ ņØ┤Ēøä Ļ░üļ¦ē ĒĢ®ļ│æņ”Ø ļĢīļ¼ĖņŚÉ ņ╣śļŻīņÜ® ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ņØ┤ ĒĢäņÜöĒĢ£ Ļ▓ĮņÜ░Ļ░Ć ņ׳ļŖöļŹ░, Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļŖö Ļ░üļ¦ēņŚÉ ņ¦üņĀæ ņĀæņ┤ēĒĢśņŚ¼ Ļ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśļ»ĆļĪ£ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ņāüĒā£ņŚÉņä£ļŖö ņĀĢĒÖĢĒĢ£ Ļ▓░Ļ│╝Ļ░Ć ļéśņśżĻĖ░Ļ░Ć ņ¢┤ļĀĄļŗż. ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņé¼ņÜ®ĒĢ£ ĒÖśņ×ÉļōżņŚÉĻ▓ī Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│ä ļīĆņŗĀ ļäÉļ”¼ ņé¼ņÜ®ļÉśļŖö ņĢłņĢĢ ņĖĪņĀĢ ļ░®ļ▓ĢņØ┤ ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņÖĆ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļŗż. ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļŖö ņĢĢĒÅēņĢłņĢĢĻ│äņØś ņØ╝ ņóģņ£╝ļĪ£ Imbert-Fick ļ▓Ģņ╣ÖņØä ņĀüņÜ®ĒĢśņŚ¼ Ļ░üļ¦ēņØś ņĀĢņĀÉņŚÉ Ļ│ĄĻĖ░ļź╝ ļČäņé¼ĒĢśņŚ¼ Ļ░üļ¦ēņØ┤ ņÖäņĀäĒ׳ ĒÄĖĒÅēĒĢ┤ņ¦ł ļĢī Ļ░üļ¦ēĒæ£ļ®┤ņŚÉņä£ ļ░śņé¼ļÉśļŖö ļ╣øņØś ņ¢æņØ┤ ņĄ£ļīĆĻ░Ć ļÉ£ļŗżļŖö ņĀÉņØä ņØ┤ņÜ®ĒĢ£ ņĢłņĢĢĻ│äņØ┤ļŗż[19]. ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļŖö ņØ╝ĒÜīņÜ® ĒāÉņ╣©ņØ┤ Ļ░üļ¦ēĒæ£ļ®┤ņŚÉ ļŗ┐Ļ│Ā ļ¢©ņ¢┤ņ¦ĆļŖö ļ░śļÅÖļĀźņØä ņ£Āļ░£Ļ│╝ ņČ®ļÅī(inductive/impact)ņØś ņøÉļ”¼ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņĢłņĢĢņØä ņĖĪņĀĢĒĢśļŖö ĻĖ░Ļ│äņØ┤ļŗż[20]. ļæÉ Ļ▓Ćņé¼ ļ¬©ļæÉ Ļ▓Ćņé¼ ņŗ£Ļ░äņØ┤ ņ¦¦Ļ│Ā ņĀÉņĢłļ¦łņĘ© ņŚåņØ┤ Ļ▓Ćņé¼Ļ░Ć Ļ░ĆļŖźĒĢśļ®░ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒÖśņ×ÉņŚÉņä£ļÅä ņĖĪņĀĢņØ┤ Ļ░ĆļŖźĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö Ēæ£ņżĆ Ļ▓Ćņé¼ļ▓Ģņ£╝ļĪ£ ņĢīļĀżņ¦ä Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äņÖĆ ļæÉ ņĢłņĢĢ ņĖĪņĀĢļ▓ĢņØä ļ╣äĻĄÉĒĢ┤ļ│┤Ļ│Āņ×É ĒĢśņśĆļŗż.
ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ Ēøä ņĀĢņāü Ļ░üļ¦ē ĒÖśņ×ÉņŚÉņä£ IOPRTĻ│╝ IOPNCTņØĆ ņĮśĒāØĒŖĖļĀīņ”ł ņ£Āļ¼┤ņÖĆ ņāüĻ┤ĆņŚåņØ┤ IOPGATĻ│╝ ļåÆņØĆ ņØ╝ņ╣śļÅäļź╝ ļ│┤ņśĆļŗż. IOPRTņØĆ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ Ļ▓ĮņÜ░ ĻĘĖļĀćņ¦Ć ļ¬╗ĒĢ£ Ļ▓ĮņÜ░ņŚÉ ļ╣äĒĢ┤ ņ£ĀņØśĒĢśĻ▓ī ņĢłņĢĢņØ┤ ļåÆĻ▓ī ņĖĪņĀĢļÉśņŚłļŗż. ņĮśĒāØĒŖĖļĀīņ”ł ņ£Āļ¼┤ņÖĆ Ļ┤ĆĻ│äņŚåņØ┤ ļæÉ ņĢłņĢĢ ņĖĪņĀĢļ▓Ģ ļ¬©ļæÉ ņĢłļé┤ ņČ®ņĀäņ×¼ņŚÉ ļö░ļźĖ ņĀĢĒÖĢņä▒ņØś ņ░©ņØ┤ļŖö Ļ┤Ćņ░░ļÉśņ¦Ć ņĢŖņĢśļŗż. IOPNCTņØś Ļ▓ĮņÜ░, ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® ņ£Āļ¼┤ņŚÉ ļö░ļźĖ ņĢłņĢĢņØś ņ░©ņØ┤ļŖö ņŚåņŚłņ£╝ļéś, ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņĢśņØä ļĢī 7ņĢł, ņ░®ņÜ®ĒĢ£ Ēøä 9ņĢłņŚÉņä£ ņĖĪņĀĢņØ┤ ļČłĻ░ĆĒĢśņśĆļŗż.
ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļŖö ļČĆļō£ļ¤ĮĻ│Ā ļ¦żļüäļ¤¼ņÜ┤ Ļ░üļ¦ēĒæ£ļ®┤ņØä Ļ░Ćņ¦ä, ņŗ£ņäĀ Ļ│ĀņĀĢņØ┤ ļÉśļŖö ĒÖśņ×ÉļōżņŚÉņä£ ņĖĪņĀĢņØ┤ ņÜ®ņØ┤ĒĢśļŗż. ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øņØĆ ĒÖśņ×ÉļōżņŚÉņä£ļŖö ļłłĻ║╝ĒÆĆļČĆņóģ ļō▒ņ£╝ļĪ£ ņØĖĒĢ┤ ļłłĻ║╝ĒÆĆ ĒŗłņāłĻ░Ć ņóüņØĆ Ļ▓ĮņÜ░Ļ░Ć ļ¦ÄĻ│Ā, Ļ░üļ¦ē Ēæ£ļ®┤ņØ┤ ļČłĻĘ£ņ╣ÖĒĢ£ Ļ▓ĮņÜ░Ļ░Ć ļ¦Äļŗż. ņØ┤ļ¤¼ĒĢ£ ņāüĒÖ®ņŚÉņä£ļŖö ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņØś ņ×ÉļÅÖ ļČäņé¼ ņŗ£ņŖżĒģ£ņØ┤ Ļ│ĄĻĖ░ņĢĢņØä ļ░░ņČ£ĒĢśņ¦Ć ņĢŖņĢä ņĖĪņĀĢņØ┤ ņ¢┤ļĀĄļŗż[19]. ļśÉĒĢ£, ĻĘ╝Ļ▒░ļ”¼ ņŗ£ņäĀņØ┤ Ļ│ĀņĀĢļÉśņ¢┤ ņ׳ņ¢┤ņĢ╝ ņĢłņĢĢ ņĖĪņĀĢņØ┤ Ļ░ĆļŖźĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ ņĀĆņŗ£ļĀź ĒÖśņ×Éļōż Ēś╣ņØĆ Ļ░ĆņŖż ļō▒ņØś ņČ®ņĀäņ×¼ļĪ£ ņØĖĒĢ┤ ņŗ£ļĀźņØ┤ ņĀĆĒĢśļÉ£ ĒÖśņ×ÉņŚÉņä£ļÅä ņĖĪņĀĢņØ┤ ņ¢┤ļĀżņÜĖ Ļ▓āņ£╝ļĪ£ ņśłņāüļÉ£ļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļÅä ņØ┤ļ¤¼ĒĢ£ ņÜöņØĖļōżņØś ņśüĒ¢źņ£╝ļĪ£ ņĖĪņĀĢņØ┤ ņĢł ļÉśļŖö Ļ▓ĮņÜ░Ļ░Ć 15%ļĪ£ ļéśĒāĆļéś ņłĀ Ēøä ņĢłņĢĢ ņĖĪņĀĢ ļ░®ļ▓Ģņ£╝ļĪ£ ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äļŖö ņĀüĒĢ®ĒĢśņ¦Ć ņĢŖņØä Ļ▓āņ£╝ļĪ£ ļ│┤ņĢśļŗż.
ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒÖśņ×ÉņŚÉņä£ ņĢłņĢĢņØä ņĖĪņĀĢĒĢśļŖö ļ░®ļ▓Ģļōż Ļ░äņØś ļ╣äĻĄÉļŖö ņŚ¼ļ¤¼ ņ░©ļĪĆ ņØ┤ļŻ©ņ¢┤ņ¦ä ļ░ö ņ׳ļŗż. ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņØś Ļ▓ĮņÜ░, ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ®ņŚÉ ļö░ļźĖ ņĢłņĢĢņØś ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö Ļ┤Ćņ░░ļÉśņ¦Ć ņĢŖņĢśņ£╝ļéś ņĮśĒāØĒŖĖļĀīņ”łņØś ļÅäņłśņŚÉ ļö░ļźĖ ņĢłņĢĢ ņĖĪņĀĢĻ░ÆņØś ņĀĢĒÖĢņä▒ņŚÉ ņ░©ņØ┤ļź╝ ļ│┤ņśĆļŖöļŹ░, ĻĘ╝ņŗ£ Ēś╣ņØĆ ņøÉņŗ£ ĻĄ┤ņĀł ļööņśĄĒä░Ļ░Ć ņ╗żņ¦łņłśļĪØ ņĀĢĒÖĢņä▒ņØ┤ ļ¢©ņ¢┤ņĪīļŗż[10,12,21]. Anton et al. [13]Ļ│╝ Krolo et al. [17]ņØś ņŚ░ĻĄ¼ņŚÉ ļö░ļź┤ļ®┤ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļĪ£ ņĢłņĢĢ ņĖĪņĀĢ ņŗ£ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśļ®┤ ņĢłņĢĢņØ┤ ļŹö ļåÆĻ▓ī ņĖĪņĀĢļÉśļŖö ņ¢æņāüņØä ļ│┤ņśĆĻ│Ā, ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗śĻ░Ć ļæÉĻ║╝ņøīņ¦łņłśļĪØ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĒøäņØś ņĢłņĢĢņØ┤ ļåÆĻ▓ī ņĖĪņĀĢļÉśņŚłļŗż. ļ░śļ®┤ Zeri et al. [14]ņØś ņŚ░ĻĄ¼ņŚÉ ņØśĒĢśļ®┤ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ņāüĒā£ņŚÉņä£ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢĒĢ£ ņĢłņĢĢņØ┤ ņ×äņāüņĀüņ£╝ļĪ£ ļ¼┤ņŗ£ĒĢĀ ļ¦īĒĢ£ ņĀĢļÅäņØ┤ĻĖ┤ ĒĢśļéś ļŹö ļé«Ļ▓ī ņĖĪņĀĢļÉśņŚłĻ│Ā, ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņŚÉņä£ļŖö ĻĖ░ņĪ┤ņØś ņŚ░ĻĄ¼ļōżĻ│╝ ļ¦łņ░¼Ļ░Ćņ¦ĆļĪ£ ņĮśĒāØĒŖĖļĀīņ”łņØś ņ░®ņÜ®ņØ┤ ņĢłņĢĢ ņĖĪņĀĢņŚÉ ņśüĒ¢źņØä ņŻ╝ņ¦Ć ņĢŖņĢśļŗż. Azarcon et al. [16]ņØś ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņĮśĒāØĒŖĖļĀīņ”łņØś ņ£Āļ¼┤ņÖĆ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢĒĢ£ ņĢłņĢĢņŚÉļŖö ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļÅä ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä IOPRTņØ┤ ĒÅēĻĘĀņĀüņ£╝ļĪ£ 0.57 ┬▒ 2.42 mmHg (95% CI, -0.06 to 1.19) ļåÆĻ▓ī ņĖĪņĀĢļÉśņŚłņ£╝ļéś, IOPGATĻ│╝ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö ņŚåņŚłļŗż.
IOPRTĻ│╝ IOPNCT, ĻĘĖļ”¼Ļ│Ā IOPGATņØä ļ╣äĻĄÉĒĢ£ Chen et al. [22]ņØś ļģ╝ļ¼ĖņŚÉ ļö░ļź┤ļ®┤, ņĢłņĢĢņØ┤ 22 mmHgĻ░Ć ļäśļŖö Ļ▓ĮņÜ░ IOPNCTņØ┤ ļåÆĻ▓ī ņĖĪņĀĢļÉśļŖö Ļ▓ĮĒ¢źņØ┤ ņ׳ņŚłņ£╝ļéś Bland-Altman plotņŚÉņä£ ņäĖ Ļ▓Ćņé¼ļ▓Ģ ļ¬©ļæÉ ļåÆņØĆ ņØ╝ņ╣śļÅäļź╝ ļ│┤ņśĆļŗż. ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗śļŖö ņĢłņĢĢņØś ņĖĪņĀĢĻ░ÆņŚÉ ņ£ĀņØśĒĢ£ ņśüĒ¢źņØä ļ»Ėņ│żļŖöļŹ░ ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗śĻ░Ć ļæÉĻ║╝ņøīņ¦ÉņŚÉ ļö░ļØ╝ IOPNCT, IOPRT, IOPGAT ņł£ņ£╝ļĪ£ ņĢłņĢĢ ņĖĪņĀĢņØś ņĀĢĒÖĢņä▒ņØ┤ ļ¢©ņ¢┤ņĪīļŗż. ņĢłļé┤ ņČ®ņĀäņ×¼ņŚÉ ļö░ļźĖ ņĢłņĢĢ ņĖĪņĀĢļ▓Ģ Ļ░äņØś ņ░©ņØ┤ļŖö, IOPGATņØ┤ IOPNCTņŚÉ ļ╣äĒĢ┤ ņŗżļ”¼ņĮśĻĖ░ļ”äņØä ņŻ╝ņ×ģĒĢ£ ļłłņŚÉņä£ ļåÆĻ▓ī ņĖĪņĀĢļÉśļŖö Ļ▓ĮĒ¢źņØä ļ│┤ņśĆņ£╝ļéś, Ļ░ĆņŖżļź╝ ņŻ╝ņ×ģĒĢ£ Ļ▓ĮņÜ░ IOPGATņÖĆ IOPNCTņØś ņ░©ņØ┤ļŖö Ļ┤Ćņ░░ļÉśņ¦Ć ņĢŖņĢśļŗż[23,24]. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņĢłļé┤ ņČ®ņĀäņ×¼ņŚÉ ļö░ļźĖ ņĢłņĢĢ ņĖĪņĀĢļ▓Ģ Ļ░äņØś ņ░©ņØ┤ļŖö Ļ┤Ćņ░░ļÉśņ¦Ć ņĢŖņĢśļŖöļŹ░, ņČöĒøä ļŹö ļ¦ÄņØĆ Ēæ£ļ│ĖņĪ░ņé¼ļź╝ ĒåĄĒĢ£ ņŚ░ĻĄ¼Ļ░Ć ĒĢäņÜöĒĢĀ Ļ▓āņ£╝ļĪ£ ļ│┤ņØĖļŗż.
ļ│Ė ņŚ░ĻĄ¼ļŖö ņŚ¼ļ¤¼ ĒĢ£Ļ│äņĀÉļōżņØä Ļ░Ćņ¦äļŗż. ņÜ░ņäĀ, ņłĀ Ēøä ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗ś, Ļ░üļ¦ēĻ│ĪļźĀņØä ņĖĪņĀĢĒĢśņ¦Ć ņĢŖņĢśĻĖ░ ļĢīļ¼ĖņŚÉ ņłĀ Ēøä ļ░öļĆÉ Ļ░üļ¦ēļæÉĻ╗ś, Ļ│ĪļźĀ ļō▒ņØś ņØĖņ×ÉļōżļĪ£ ņØĖĒĢ£ ņśżņ░©Ļ░Ć ņ׳ņØä ņłś ņ׳ļŗż. ļśÉĒĢ£ ņĀĢņāü Ļ░üļ¦ēņĢłņØä ļīĆņāüņ£╝ļĪ£ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ│Ā Ļ▓Ćņé¼ļź╝ ņ¦äĒ¢ēĒĢśņśĆĻĖ░ ļĢīļ¼ĖņŚÉ, ņŗżņĀ£ Ļ░üļ¦ēļ│æļ│ĆņØ┤ ņ׳ņ¢┤ ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśļŖö Ļ▓ĮņÜ░ņŚÉ Ļ▓░Ļ│╝Ļ░Ć ļŗ¼ļØ╝ņ¦ł ņłś ņ׳ņØä Ļ▓āņØ┤ļŗż. ņäĖ ļ▓łņ¦ĖļĪ£ Ēæ£ļ│ĖņØś ņłśĻ░Ć ņĀüņ¢┤, ņĢłņĢĢņØ┤ļéś ļéśņØ┤, ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗ś ļō▒ņŚÉņä£ ņĀĢĻĘ£ļČäĒżļź╝ ņØ┤ļŻ©ņ¦Ć ņĢŖņĢśĻ│Ā, ļ╣äĻĄÉņĀü ņóüņØĆ ļ▓öņ£äņØś ņĢłņĢĢņØä ļīĆņāüņ£╝ļĪ£ ĒĢśņŚ¼ ņŚ░ĻĄ¼ Ļ▓░Ļ│╝ļź╝ ņØ╝ļ░śĒÖöĒĢśĻĖ░Ļ░Ć ņ¢┤ļĀĄļŗżļŖö Ļ▓āņØ┤ļŗż. ņØ┤ļź╝ ļ│┤ņÖäĒĢśņŚ¼ ņĪ░ĻĖł ļŹö Ēü░ Ēæ£ļ│Ėņ¦æļŗ©ņØä ļ¬©ņ¦æĒĢśņŚ¼ ņłĀ Ēøä ņżæņŗ¼Ļ░üļ¦ēļæÉĻ╗śņÖĆ Ļ│ĪļźĀņØä ņĖĪņĀĢĒĢśĻ│Ā Ļ░üļ¦ēņāüĒö╝Ļ▓░ņåÉ ļō▒ņØś Ļ░üļ¦ēļ│æļ│ĆņØ┤ ņ׳ļŖö ĒÖśņ×ÉĻĄ░ņØä ĒżĒĢ©ĒĢśņŚ¼ ļŗżĻĖ░Ļ┤Ć ņŚ░ĻĄ¼ļź╝ ņ¦äĒ¢ēĒĢ£ļŗżļ®┤ ņČöĒøä ļŹö ņĀĢĒÖĢĒĢśĻ▓ī ņłĀ Ēøä ņĢłņĢĢņØä ņĖĪņĀĢĒĢśļŖö ļŹ░ ļÅäņøĆņØ┤ ļÉĀ Ļ▓āņØ┤ļŗż.
ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļĪ£ ņĖĪņĀĢ ņŗ£ ņĮśĒāØĒŖĖļĀīņ”ł ņ░®ņÜ® Ēøä ņĢłņĢĢņØ┤ ņ£ĀņØśĒĢśĻ▓ī ļåÆĻ▓ī ņĖĪņĀĢļÉśņŚłņ£╝ļéś, ņ░®ņÜ® ņĀäņØś ņĢłņĢĢĻ│╝ ļåÆņØĆ ņāüĻ┤ĆĻ┤ĆĻ│äļź╝ ļ│┤ņŚ¼ņŻ╝ņŚłņ£╝ļ®░ ņ×äņāüņŚÉņä£ ņŗżņĀ£ ņ╣śļŻī ļ░®ļ▓ĢņŚÉ ņśüĒ¢źņØä ņżä ņĀĢļÅäņØś Ēü░ ņ░©ņØ┤ļŖö ņĢäļŗłņŚłĻ│Ā ļ¬©ļōĀ ĒÖśņ×ÉņŚÉņä£ ņĖĪņĀĢņŚÉ ņä▒Ļ│ĄĒĢśņśĆļŗż. ļ╣äņĀæņ┤ē Ļ│ĄĻĖ░ņĢłņĢĢĻ│äņØś Ļ▓ĮņÜ░ ņĮśĒāØĒŖĖļĀīņ”ł ņé¼ņÜ® ņĀäĒøä ņØśļ»Ė ņ׳ļŖö ņĢłņĢĢ ņ░©ņØ┤ļź╝ ļ│┤ņØ┤ņ¦Ć ņĢŖņĢśļŗżļŖö ņןņĀÉņØ┤ ņ׳ņŚłņ£╝ļéś ņĖĪņĀĢņŚÉ ņŗżĒī©ĒĢśļŖö ĒÖśņ×ÉņØś ļ╣äņ£©ņØ┤ ļåÆņĢä ņłĀ Ēøä ņĢłņĢĢ ņĖĪņĀĢ ļ░®ļ▓Ģņ£╝ļĪ£ ņĀüĒĢ®ĒĢśņ¦Ć ņĢŖņĢśļŗż. ļö░ļØ╝ņä£, ņ£Āļ”¼ņ▓┤ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēļ░øĻ│Ā ņ╣śļŻīņÜ® ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņŚ¼ Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļź╝ ņé¼ņÜ®ĒĢśĻĖ░ ņ¢┤ļĀżņÜ┤ Ļ▓ĮņÜ░ ļ”¼ļ░öņÜ┤ļō£ņĢłņĢĢĻ│äļź╝ ļīĆņ▓┤ Ļ▓Ćņé¼ļ▓Ģņ£╝ļĪ£ ņé¼ņÜ® ļÉĀ ņłś ņ׳ņØä Ļ▓āņ£╝ļĪ£ ņāØĻ░üļÉ£ļŗż.
Figure┬Ā1.
Paired comparison between the measurements in the different conditions with and without therapeutic contact lens (CL). (A) Mean intraocular pressure (IOP) was measured by Goldmann applanation tonometry (GAT), non-contact pneumotonometry (NCT), iCare rebound tonometry (RT) with and without CLs. p-value between IOP measured with CLs and without CLs by rebound tonometry is 0.02, while measured by non-contact tonometry is 0.81. (B) Linear regression between the measurements by iCare rebound tonometry with CLs (CLRT) and without CLs. *p-value < 0.05 by Wilcoxon signed rank test.
Figure┬Ā2.
Bland-Altman plots for the entire subjects undergoing vitreoretinal surgery (n = 60). Means against the differences between Icare rebound tonometry (RT) and Goldmann applanation tonometry (GAT) without wearing therapeutic contact lenses (CLs) (A), between RT with CLs (CLRT) and GAT (B), between non-contact pneumotonometry (NCT) and GAT (C), and between NCT with CLs (CLNCT) and GAT (D). Dot lines present the mean of the difference between the different methods and the black line indicates the 95% limits of agreement. SD = standard deviation.
Figure┬Ā3.
Multiple comparison graphs based on the material of the tamponade. Difference between the intraocular pressure measurements of rebound tonometry (RT) without and with contact lenses (CLRT), non-contact pneumotonometry (NCT) without and with wearing contact lenses (CLNCT), and Goldmann applanation tonometry (GAT). Central lines present the mean of the difference between the different methods and the box lines indicate the 95% limits of agreement. BSS = balanced salt solution.
Table┬Ā1.
Baseline characteristics of the study subjects
Table┬Ā2.
Diagnosis and combined procedures
Table┬Ā3.
Average intraocular pressure after vitreoretinal surgery measured by Goldmann applanation tonometry, iCare rebound tonometry, and noncontact pneumotonometry
|
CL (-) |
CL (+) |
p-valueŌĆĀ | |||
|---|---|---|---|---|---|
| IOP (mmHg) | p-value* | IOP (mmHg) | p-value* | ||
| GAT | 12.57 ┬▒ 5.22 | ||||
| RT | 12.55 ┬▒ 5.43 | 0.93 | 13.12 ┬▒ 5.13 | 0.06 | 0.02 |
| NCT | 12.17 ┬▒ 3.14 (n = 53)ŌĆĪ | 0.19 | 12.18 ┬▒ 3.24 (n = 51)ŌĆĪ | 0.12 | 0.17 |
Table┬Ā4.
Intraclass correlation coefficient of intraocular pressure measurements using different tonometers with or without wearing soft contact lenses compared with Goldmann applanation tonometry without contact lenses as standard
| Intraclass correlation coefficient | 95% confidence interval | |
|---|---|---|
| RT | 0.955 | 0.924-0.973 |
| NCT | 0.856 | 0.751-0.917 |
| CLRT | 0.945 | 0.909-0.967 |
| CLNCT | 0.850 | 0.737-0.914 |
REFERENCES
1) Faulborn J, Conway BP, Machemer R. Surgical complications of pars plana vitreous surgery. Ophthalmology 1978;85:116-25.


2) Ghartey KN, Tolentino FI, Freeman HM, et al. Closed vitreous surgery. XVII. Results and complications of pars plana vitrectomy. Arch Ophthalmol 1980;98:1248-52.


3) Han DP, Lewis H, Lambrou FH Jr, et al. Mechanisms of intraocular pressure elevation after pars plana vitrectomy. Ophthalmology 1989;96:1357-62.


4) Weinberg RS, Peyman GA, Huamonte FU. Elevation of intraocular pressure after pars plana vitrectomy. Albrecht Von Graefes Arch Klin Exp Ophthalmol 1976;200:157-61.


5) Desai UR, Alhalel AA, Schiffman RM, et al. Intraocular pressure elevation after simple pars plana vitrectomy. Ophthalmology 1997;104:781-6.


6) Anderson NG, Fineman MS, Brown GC. Incidence of intraocular pressure spike and other adverse events after vitreoretinal surgery. Ophthalmology 2006;113:42-7.


7) Tranos P, Bhar G, Little B. Postoperative intraocular pressure spikes: the need to treat. Eye (Lond) 2004;18:673-79.


8) Ehlers N, Bramsen T, Sperling S. Applanation tonometry and central corneal thickness. Acta Ophthalmol (Copenh) 1975;53:34-43.


10) Sugimoto-Takeuchi R, Yamamoto R, Kuwayama Y, Kinoshita S. Effect of intraocular pressure measurement through therapeutic soft contact lenses by noncontact tonometer. Nippon Ganka Gakkai Zasshi 1991;95:869-72.

11) Liu YC, Huang JY, Wang IJ, et al. Intraocular pressure measurement with the noncontact tonometer through soft contact lenses. J Glaucoma 2011;20:179-82.


12) Firat PG, Cankaya C, Doganay S, et al. The influence of soft contact lenses on the intraocular pressure measurement. Eye (Lond) 2012;26:278-82.



13) Anton A, Neuburger M, B├Čhringer D, Jordan JF. Comparative measurement of intraocular pressure by Icare tonometry and airpuff tonometry in healthy subjects and patients wearing therapeutic soft contact lenses. Graefes Arch Clin Exp Ophthalmol 2013;251:1791-5.


14) Zeri F, De Cusatis M, Lupelli L, Swann PG. The measurement of intraocular pressure over positive soft contact lenses by rebound tonometry. J Optom 2016;9:182-8.



15) Campigotto A, Leahy S, Zhao G, et al. Non-invasive intraocular pressure monitoring with contact lens. Br J Ophthalmol 2020;104:1324-8.


16) Azarcon CP, Dela Cruz RC. Rebound tonometry measurements over extended-wear bandage contact lenses. Cont Lens Anterior Eye 2020;43:503-6.


17) Krolo I, Mihaljevic B, Kasumovic A, et al. Rebound tonometry over soft contact lenses. Acta Inform Med 2020;28:185-9.



18) Adachi M, Takahashi K, Nishikawa M, et al. High intraocular pressure-induced ischemia and reperfusion injury in the optic nerve and retina in rats. Graefes Arch Clin Exp Ophthalmol 1996;234:445-51.


19) Forbes M, Pico G Jr, Grolman B. A noncontact applanation tonometer. Description and clinical evaluation. Arch Ophthalmol 1974;91:134-40.


20) Nakakura S, Asaoka R, Terao E, et al. Evaluation of rebound tonometer iCare IC200 as compared with IcarePRO and Goldmann applanation tonometer in patients with glaucoma. Eye Vis (Lond) 2021;8:25.



21) Patel S, Illahi W. Non-contact tonometry over soft contact lenses: effect of contact lens power on the measurement of intra-ocular pressure. Cont Lens Anterior Eye 2004;27:33-7.


22) Chen M, Zhang L, Xu J, et al. Comparability of three intraocular pressure measurement: iCare pro rebound, non-contact and Goldmann applanation tonometry in different IOP group. BMC Ophthalmol 2019;19:225.



-
METRICS

-
- 0 Crossref
- 0 Scopus
- 1,895 View
- 67 Download
- Related articles
-
Postural Effect on Intraocular Pressure in Gas-Filled Eyes after Vitrectomy.2013 January;54(1)




 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print