ņĄ£ĻĘ╝ ņłśņŗŁ ļģäĻ░ä ļ░▒ļé┤ņן ņłśņłĀņØś ļ░®ļ▓ĢĻ│╝ ņןļ╣äĻ░Ć ļ╣äņĢĮņĀüņ£╝ļĪ£ ļ░£ņĀäĒĢśņśĆņ£╝ļ®░, ņłśņłĀ Ļ▒┤ņłś ļśÉĒĢ£ ņ¦ĆņåŹņĀüņ£╝ļĪ£ ņ”ØĻ░ĆĒĢśĻ│Ā ņ׳ļŗż[
1,
2]. ņśżļŖśļéĀ Ēæ£ņżĆ ņ╣śļŻī ļ░®ļ▓Ģņ£╝ļĪ£ ņŗ£Ē¢ēļÉśĻ│Ā ņ׳ļŖö ņłśņĀĢņ▓┤ņ£ĀĒÖöņłĀņØĆ ļ░▒ļé┤ņןļéŁļé┤ņĀüņČ£ņłĀņØ┤ļéś ļ░▒ļé┤ņןļéŁņÖĖņĀüņČ£ņłĀņŚÉ ļ╣äĒĢ┤ ņĀłĻ░£ņ░ĮņØś Ēü¼ĻĖ░Ļ░Ć ņ×æņĢä ņłśņłĀņŚÉ ņåīņÜöļÉśļŖö ņĀłļīĆņĀüņØĖ ņŗ£Ļ░äņØ┤ ņ¦¦ņ£╝ļ®░[
3], ņłśņłĀ ņżæ ņĀäļ░®ņØś ņĢłņĢĢņØä ņØ╝ņĀĢĒĢ£ ņłśņżĆņ£╝ļĪ£ ņĪ░ņĀł ļ░Å ņ£Āņ¦ĆĒĢĀ ņłś ņ׳ņ¢┤, ĒøäļéŁ ĒīīņŚ┤ņØ┤ ļ░£ņāØĒĢśļŹöļØ╝ļÅä ņ£Āļ”¼ņ▓┤ĒāłņČ£ņØ┤ ļō£ļ¼╝Ļ│Ā ņłśņłĀ ņżæ ļśÉļŖö ņłśņłĀ Ēøä ļ¦źļØĮļ¦ēņāüĻ░ĢņČ£ĒśłĻ│╝ Ļ░ÖņØĆ ĒĢ®ļ│æņ”ØņØś ņ£äĒŚśņØ┤ ļé«ļŗż[
3-
5]. ņØ┤ņÖĆ Ļ░ÖņØ┤ ņłśņłĀ ņŗ£Ļ░äņØ┤ ļŗ©ņČĢļÉśĻ│Ā ņĢłņĀäņä▒ņØ┤ ļåÆņĢäņ¦Ćļ®┤ņä£ ņłśņłĀ ņżæ ņĢłĻĄ¼ļéś ļłłĻ║╝ĒÆĆņØś ņÜ┤ļÅÖņä▒ņØä ņĀ£ĒĢ£ĒĢśĻĖ░ ņ£äĒĢ£ ĻĄ¼ĒøäļČĆ ļ¦łņĘ©ņÖĆ ņĢłļ®┤ ļ¦łņĘ©ņØś ĒĢäņÜöņä▒ņØĆ ļé«ņĢäņ¦ĆĻ│Ā ņ׳ļŗż[
1,
2,
6,
7]. ļśÉĒĢ£ ņłśņłĀņØä ļ░øļŖö ĒÖśņ×ÉļÅä Ēł¼ļ¬ģĻ░üļ¦ēņĀłĻ░£ļź╝ ņØ┤ņÜ®ĒĢ£ ļ░▒ļé┤ņן ņłśņłĀņŚÉņä£ ņĀÉņĢłļ¦łņĘ©ļ¦ī ņŗ£Ē¢ēĒ¢łņØä ļĢīņØś ļ¦īņĪ▒ļÅäĻ░Ć ĻĄ¼ĒøäļČĆ ļ¦łņĘ©ņŚÉ ļ╣äĒĢ┤ ļåÆņØĆ Ļ▓āņ£╝ļĪ£ ļ│┤Ļ│ĀļÉ£ ļ░ö ņ׳ļŗż[
8,
9].
ņØ╝ļ░śņĀüņ£╝ļĪ£ ļ░▒ļé┤ņן ņłśņłĀĻ│╝ Ļ░ÖņØĆ ņĢłļé┤ ņłśņłĀņØ┤ļéś Ļ░üļ¦ēĻ│╝ Ļ▓░ļ¦ēņŚÉ ļīĆĒĢ£ ņłśņłĀ ņ¦üĒøäņŚÉļŖö Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśļŖöļŹ░[
10,
11], ņØ┤ļŖö ņłśņłĀ Ēøä ļłłĻ║╝ĒÆĆņØ┤ Ļ░ÉĻ▓©ņĀĖ ņ׳Ļ▓ī ĒĢ©ņ£╝ļĪ£ņŹ© ļ¦łņĘ©ļÉ£ ņāüĒā£ņŚÉņä£ļŖö Ļ░üļ¦ē ļśÉļŖö Ļ▓░ļ¦ēņØś ņ¦ĆņåŹņĀüņØĖ ļģĖņČ£ņØä ļ¦ēĻ│Ā, ļ¦łņĘ©Ļ░Ć ĒÆĆļ”░ ĒøäņŚÉļŖö ļłłĻ╣£ļ░Ģņ×äņŚÉ ņØśĒĢ£ ņłśņłĀ ļČĆņ£äņØś ļ¦łņ░░ņØä ņżäņŚ¼ ņāüĒö╝ņäĖĒżņØś ĒÜīļ│ĄņØä ļÅäņÜ░ļ®░, ĒåĄņ”Ø, ļłłļČĆņŗ¼ ļō▒ņØś ļČłĒÄĖĒĢ©ņØä ņżäņŚ¼ ņŻ╝ĻĖ░ ņ£äĒĢ£ ļ¬®ņĀüņ£╝ļĪ£ ņŗ£Ē¢ēļÉ£ļŗż. ĻĘĖļ¤¼ļéś ņĄ£ĻĘ╝ņØś ņĀÉņĢłļ¦łņĘ©ĒĢśņŚÉ ņŗ£Ē¢ēĒĢśļŖö ļ░▒ļé┤ņן ņłśņłĀņØĆ, ņłśņłĀ Ēøä ņŗ¼ĒĢ£ ĒåĄņ”Ø ļō▒ņØś ļČłĒÄĖĒĢ©ņØ┤ ņśłņāüļÉśņ¦Ć ņĢŖĻ│Ā, ņĀĢņāüņĀüņØĖ ņĢłĻĄ¼ņÜ┤ļÅÖĻ│╝ ļłłĻ╣£ļ░Ģņ×äņØ┤ Ļ░ĆļŖźĒĢśņŚ¼ Ļ▒░ņ”ł ņĢłļīĆņØś ņ░®ņÜ®ņØ┤ ĒĢäņłśņĀüņ£╝ļĪ£ ņÜöĻĄ¼ļÉśņ¦ĆļŖö ņĢŖņØä Ļ▓āņ£╝ļĪ£ ņśłņāüļÉ£ļŗż[
6]. ļö░ļØ╝ņä£ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņĀÉņĢłļ¦łņĘ©ĒĢśņŚÉ ļ░▒ļé┤ņן ņłśņłĀņØä ņŗ£Ē¢ēĒĢ£ ņ¦üĒøä ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ│Ā ņĢłņĢĮņØä ļ░öļĪ£ ņĀÉņĢłĒĢśĻĖ░ ņŗ£ņ×æĒ¢łņØä ļĢīņØś ņłśņłĀ Ēøä ņŗ£ļĀź ĒÜīļ│Ą ļ░Å ņŚ╝ņ”ØņØ┤ļéś Ļ░ÉņŚ╝ ļō▒ņØä ĒżĒĢ©ĒĢ£ ņ×äņāü Ļ▓ĮĻ│╝ļź╝ ļČäņäØĒĢśņŚ¼, ņłśņłĀ Ēøä ņ▓śņ╣ś ļ░®ļ▓Ģņ£╝ļĪ£ ņ£ĀņÜ®ĒĢĀņ¦Ć ĒÖĢņØĖĒĢ┤ ļ│┤Ļ│Āņ×É ĒĢśņśĆļŗż.
ļīĆņāüĻ│╝ ļ░®ļ▓Ģ
ļ│Ė ņŚ░ĻĄ¼ļŖö ņČ®ļé©ļīĆĒĢÖĻĄÉļ│æņøÉ ņØśĒĢÖņŚ░ĻĄ¼ņ£żļ”¼ņŗ¼ņØśņ£äņøÉĒÜī (Institutional Review Board)ņØś ņŖ╣ņØĖĒĢśņŚÉ ņ¦äĒ¢ēļÉśņŚłņ£╝ļ®░(ņŖ╣ņØĖ ļ▓łĒśĖ: 2021-04-072), ĒŚ¼ņŗ▒Ēéż ņäĀņ¢ĖņØä ņżĆņłśĒĢśņśĆļŗż. 2016ļģä 10ņøö 1ņØ╝ļČĆĒä░ 2021ļģä 3ņøö 31ņØ╝Ļ╣īņ¦Ć ņČ®ļé©ļīĆĒĢÖĻĄÉļ│æņøÉņŚÉņä£ ņłÖļĀ©ļÉ£ ļÅÖņØ╝ ņłĀņ×ÉņŚÉĻ▓ī ņ┤łņØīĒīīņłśņĀĢņ▓┤ņ£ĀĒÖöņłĀ ļ░Å ņØĖĻ│ĄņłśņĀĢņ▓┤ņéĮņ×ģņłĀņØä ņŗ£Ē¢ē ļ░øņØĆ ļ░▒ļé┤ņן ĒÖśņ×Éļź╝ ļīĆņāüņ£╝ļĪ£ ĒĢśņśĆņ£╝ļ®░, ĒøäĒ¢źņĀüņØĖ Ļ┤Ćņ░░ņŚ░ĻĄ¼ļĪ£ ĒÖśņ×ÉļōżņŚÉ ļīĆĒĢ£ ļÅÖņØśņä£ ņĘ©ļōØņØĆ ļ®┤ņĀ£ļÉśņŚłļŗż.
ļ¬©ļōĀ ĒÖśņ×ÉņŚÉņä£ ņłśņłĀ ņĀä 1Ļ░£ņøö ņØ┤ļé┤ņŚÉ ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮĻ▓Ćņé¼, ņĄ£ļīĆĻĄÉņĀĢņŗ£ļĀźĻ▓Ćņé¼, ņĢłņĢĢĻ▓Ćņé¼, ņé░ļÅÖ Ēøä ņĢłņĀĆĻ▓Ćņé¼, ņĢłņČĢņןĻ▓Ćņé¼, Ļ░üļ¦ēĻ│ĪļźĀĻ▓Ćņé¼, Ļ▓Įļ®┤Ēśäļ»ĖĻ▓ĮĻ▓Ćņé¼ļź╝ ĒżĒĢ©ĒĢ£ ņĀäļ░śņĀüņØĖ ņĢłĻ│╝ Ļ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśņśĆļŗż. ļ░▒ļé┤ņןņØś ĒĢĄĻ▓ĮĒÖöļÅäļŖö ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮĻ▓Ćņé¼ļź╝ ĒåĄĒĢ£ WilmerņŗØ ļČäļźśļ▓ĢņØä ņØ┤ņÜ®ĒĢśņŚ¼ 1-4ļō▒ĻĖēņ£╝ļĪ£ ļČäļźśĒĢśņśĆņ£╝ļ®░, ņĀäļéŁĒĢś ļśÉļŖö ĒøäļéŁĒĢś Ēś╝ĒāüņØ┤ļéś Ēö╝ņ¦łĒś╝ĒāüņØĆ ļō▒ĻĖēņØä ļéśļłäņ¦Ć ņĢŖņĢśļŗż. ĒĢĄĻ▓ĮĒÖöļÅäĻ░Ć 1ļō▒ĻĖēļ│┤ļŗż ļé«ņØĆ Ļ▓ĮņÜ░ļŖö 1ļō▒ĻĖēņ£╝ļĪ£ Ļ░äņŻ╝ĒĢśņśĆĻ│Ā, Ļ░łņāēļ░▒ļé┤ņן ļśÉļŖö ĒØæņāēļ░▒ļé┤ņןņØĆ 4ļō▒ĻĖē ņ£╝ļĪ£ Ļ░äņŻ╝ĒĢśņśĆļŗż. ņŗ£ļĀźņØĆ ĒĢ£ņ▓£ņäØņŗ£ļĀźĒæ£ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņĖĪņĀĢĒĢś ņśĆĻ│Ā, ĒåĄĻ│äņĀü ļČäņäØ ņŗ£ņŚÉļŖö logMARļĪ£ ĒÖśņé░ĒĢśņśĆņ£╝ļ®░, ņĄ£ņóģ Ēæ£ĻĖ░ļŖö decimalļĪ£ ļéśĒāĆļé┤ņŚłļŗż. ņłśņłĀ Ēøä 1ņØ╝, 1ņŻ╝ņØ╝, 1Ļ░£ņøöņ¦ĖņŚÉ ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮĻ▓Ćņé¼, ņĄ£ļīĆĻĄÉņĀĢņŗ£ļĀźĻ▓Ćņé¼, ņĢłņĢĢĻ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśņśĆņ£╝ļ®░, 1Ļ░£ņøöņ¦ĖņŚÉ ņé░ļÅÖ Ēøä ņĢłņĀĆĻ▓Ćņé¼ļź╝ ņČöĻ░ĆņĀüņ£╝ļĪ£ ņŗ£Ē¢ēĒĢśņśĆļŗż. ņĢłņĢĢĻ▓Ćņé¼ļŖö Ļ│©ļō£ļ¦īņĢĢĒÅēņĢłņĢĢĻ│äļź╝ ņØ┤ņÜ®ĒĢśņśĆļŗż.
ņ┤łņØīĒīīņłśņĀĢņ▓┤ņ£ĀĒÖöņłĀ ļ░Å ņØĖĻ│ĄņłśņĀĢņ▓┤ņéĮņ×ģņłĀ
ņłśņłĀ ņżĆļ╣ä ļŗ©Ļ│äņŚÉņä£ 5% povidone-iodineņØä ņĀÉņĢłĒĢśņśĆĻ│Ā, 10% povidone-iodineņØä ņłśņłĀ ņŗ£ņĢ╝ņŚÉ ļģĖņČ£ļÉśļŖö ļłłĻ║╝ĒÆĆ Ēö╝ļČĆņŚÉ ņČ®ļČäĒ׳ ļäōĻ▓ī ļÅäĒżĒĢśņśĆļŗż. ļ¬©ļōĀ ĒÖśņ×ÉņŚÉņä£ Alcaine┬« (propacaine hydrochloride 0.5%; Alcon, Fort Worth, TX, USA)ņ£╝ļĪ£ ņĀÉņĢł ļ¦łņĘ©ļź╝ ņŗ£Ē¢ēĒĢśņśĆĻ│Ā, ņ┤łņØīĒīīņłśņĀĢņ▓┤ņ£ĀĒÖöņłĀņØĆ ņØ┤ņĖĪņŚÉņä£ 2.2 mm Ēł¼ļ¬ģĻ░üļ¦ēņĀłĻ░£ļź╝ ĒåĄĒĢ┤ ņŗ£Ē¢ēĒĢśņśĆļŗż. ņØĖĻ│ĄņłśņĀĢņ▓┤ļŖö ļéŁļé┤ ņéĮņ×ģņłĀņØ┤ļéś ņä¼ļ¬©ņ▓┤Ļ│Āļ×æ ņéĮņ×ģņłĀņØä ņŗ£Ē¢ēĒĢśņśĆļŗż. 2016ļģä 10ņøö 1ņØ╝ļČĆĒä░ 2019ļģä 5ņøö 31ņØ╝Ļ╣īņ¦ĆļŖö ļīĆļČĆļČäņØś ĒÖśņ×ÉņŚÉņä£ Ēł¼ļ¬ģĻ░üļ¦ē ņĀłĻ░£ņ░Į ļ┤ēĒĢ®ņØä ņŗ£Ē¢ēĒĢśņśĆņ£╝ļ®░, ņØ┤ ĻĖ░Ļ░ä ļÅÖņĢł ļ┤ēĒĢ®ņØä ņŗ£Ē¢ēĒĢśņ¦Ć ņĢŖņØĆ ĒÖśņ×ÉļŖö ļČäņäØņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż. 2019ļģä 6ņøö 1ņØ╝ļČĆĒä░ 2021ļģä 3ņøö 31ņØ╝Ļ╣īņ¦ĆļŖö ļīĆļČĆļČäņØś ĒÖśņ×ÉņŚÉņä£ Ēł¼ļ¬ģĻ░üļ¦ēņĀłĻ░£ņ░Į ļ┤ēĒĢ®ņØä ņŗ£Ē¢ēĒĢśņ¦Ć ņĢŖņĢśņ£╝ļ®░, ņØ┤ ĻĖ░Ļ░ä ļÅÖņĢł ļ┤ēĒĢ®ņØä ņŗ£Ē¢ēĒĢ£ ĒÖśņ×ÉļŖö ļČäņäØņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż.
ņłśņłĀ Ēøä ņ▓śņ╣ś ļ░Å ņĢłņĢĮ ņé¼ņÜ®ļ▓Ģ
2016ļģä 10ņøö 1ņØ╝ļČĆĒä░ 2019ļģä 5ņøö 31ņØ╝Ļ╣īņ¦ĆņØś ĻĖ░Ļ░ä ļÅÖņĢłņŚÉļŖö ļ░▒ļé┤ņן ņłśņłĀņØä ļ¦łņ╣śļ®┤ņä£ Neodex┬« (dexamethasone, neomycin sulfate, polymyxin B sulfate; Hanlim Pharmaceutical Co., Seoul, Korea) ņŚ░Ļ│Āļź╝ Ļ▓░ļ¦ēļéŁņŚÉ ļÅäĒżĒĢ£ Ēøä Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśņśĆĻ│Ā, ņłśņłĀ Ēøä 1ņØ╝ņ¦Ė Ļ▒░ņ”ł ņĢłļīĆļź╝ ņĀ£Ļ▒░ĒĢ£ ļÆż Cravit┬« (levofloxacin 1.5%; Santen Pharmaceutical Co., Ltd., Osaka, Japan)ņÖĆ Fumeron┬« (fluorometholone 0.1%; Hanlim Pharmaceutical Co., Seoul, Korea)ņØĆ 1ņØ╝ 4ĒÜī, Bronuck┬« (bromfenac sodium; Taejoon Pharm., Seoul, Korea)ņØĆ 1ņØ╝ 2ĒÜī ņĀÉņĢłĒĢśĻĖ░ ņŗ£ņ×æĒĢśņśĆĻ│Ā, ļ¬©ļōĀ ņĢłņĢĮņØä 4ņŻ╝ ļÅÖņĢł ņ£Āņ¦ĆĒĢśņśĆļŗż. 2019ļģä 6ņøö 1ņØ╝ļČĆĒä░ 2021ļģä 3ņøö 31ņØ╝Ļ╣īņ¦ĆņØś ĻĖ░Ļ░ä ļÅÖņĢłņŚÉļŖö ņłśņłĀ ņ¦üĒøä ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”ł ACUVUE┬« OASYS┬« Brand Contact LensesņÖĆ HYDRACLEAR┬« PLUS senofilcon A +0.00D (Johnson & Johnson Vision Care, Inc., Jacksonville, FL, USA) ļź╝ ņ░®ņÜ®ĒĢśĻ│Ā Cravit┬« ņÖĆ Fumeron┬« ņØĆ 1ņØ╝ 4ĒÜī, Bronuck┬« ņØĆ 1ņØ╝ 2ĒÜī ņĀÉņĢłĒĢśĻĖ░ ņŗ£ņ×æĒĢśņśĆĻ│Ā, ļ¬©ļōĀ ņĢłņĢĮņØĆ 4ņŻ╝ ļÅÖņĢł ņ£Āņ¦ĆĒĢśņśĆļŗż. ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļŖö ņłśņłĀ Ēøä 1ņØ╝ņ¦Ė ņĀ£Ļ▒░ĒĢśņśĆļŗż. ņłśņłĀ Ēøä ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ│Ā ņĢłņĢĮ ņĀÉņĢłņØä ņŗ£ņ×æĒĢ£ ĒÖśņ×ÉļōżņØä 1ĻĄ░ņ£╝ļĪ£, ņłśņłĀ Ēøä ņŚ░Ļ│Āļź╝ ļÅäĒżĒĢśĻ│Ā Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢ£ ĒÖśņ×ÉļōżņØä 2ĻĄ░ņ£╝ļĪ£ ļČäļźśĒĢśņśĆļŗż. ņ┤łņØīĒīīņłśņĀĢņ▓┤ņ£ĀĒÖöņłĀĻ│╝ ņØĖĻ│ĄņłśņĀĢņ▓┤ņéĮņ×ģņłĀ ņÖĖņŚÉ ļ│æĒ¢ēĒĢ£ ņłĀĻĖ░ļź╝ ņĪ░ņé¼ĒĢśņśĆņ£╝ļ®░, ĒÅēĒśĢņŚ╝ņĢĪĻ│╝ ņĀÉĒāäļ¼╝ņ¦łņØä ņĀ£ņÖĖĒĢśĻ│Ā ņé¼ņÜ®ļÉ£ ņĢĮņĀ£ļź╝ ņĪ░ņé¼ĒĢśņśĆļŗż. ņłśņłĀ Ēøä 1ņØ╝, 1ņŻ╝ņØ╝, 1Ļ░£ņøöņ¦ĖņØś ņĀäļ░® ņŚ╝ņ”Ø ņĀĢļÅä, ņĀłĻ░£ņ░Į ļłäņČ£ ņŚ¼ļČĆ, ņĢłņŚ╝ņØä ĒżĒĢ©ĒĢ£ ĒĢ®ļ│æņ”ØņØä ņĪ░ņé¼ĒĢśņśĆļŗż.
ĒåĄĻ│äņĀüņØĖ ļČäņäØņØĆ SPSS for Windows statistical software (ver. 25.0; IBM Corp., Armonk, NY, USA)ļź╝ ņé¼ņÜ®ĒĢśņśĆļŗż. ļæÉ ĻĄ░ ņé¼ņØ┤ņØś ļ╣äĻĄÉ ļČäņäØņØĆ ļÅģļ”Įļ│ĆņłśĻ░Ć ņŚ░ņåŹĒśĢņØĖ Ļ▓ĮņÜ░ņŚÉļŖö StudentŌĆÖs t-testļź╝ ņé¼ņÜ®ĒĢśņśĆĻ│Ā, ļ▓öņŻ╝ĒśĢņØĖ Ļ▓ĮņÜ░ņŚÉļŖö PearsonŌĆÖs chi-square test, FisherŌĆÖs exact test ļśÉļŖö linear by linear association testļź╝ ņØ┤ņÜ®ĒĢśņśĆļŗż. pĻ░ÆņØ┤ 0.05 ļ»Ėļ¦īņØĖ Ļ▓ĮņÜ░ļź╝ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ Ļ▓āņ£╝ļĪ£ ļ│┤ņĢśļŗż.
Ļ▓░ Ļ│╝
1ĻĄ░ 947ņĢłĻ│╝ 2ĻĄ░ 914ņĢłņØ┤ ļČäņäØņŚÉ ĒżĒĢ©ļÉśņŚłļŗż. ĒÅēĻĘĀ ņŚ░ļĀ╣ņØĆ 1ĻĄ░Ļ│╝ 2ĻĄ░ņŚÉņä£ Ļ░üĻ░ü 68.57 ┬▒ 12.00ņäĖņÖĆ 68.10 ┬▒ 13.61ņäĖļĪ£ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö ņŚåņŚłļŗż(
p=0.597). ļé©ļģĆ ņä▒ļ╣ä, ņĀäņŗĀņ¦łĒÖśņØś ĻĖ░ņÖĢļĀźņØĆ ļæÉ ĻĄ░ ņé¼ņØ┤ņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. ļæÉ ĻĄ░ņŚÉņä£ ļ░▒ļé┤ņן ņØ┤ņÖĖņØś ļÅÖļ░śļÉ£ ņĢłĻ│╝ņĀü ņ¦łĒÖśņ£╝ļĪ£ļŖö ņøÉļ░£Ļ░£ļ░®Ļ░üļģ╣ļé┤ņן, ļŗ╣ļć©ļ¦Øļ¦ēļ│æņ”Ø, ņøÉļ░£ĒÅÉņćäĻ░üļģ╣ļé┤ņן, ņĀĢņāüņĢłņĢĢļģ╣ļé┤ņן, Ļ▒░ņ¦ōļ╣äļŖśņ”ØĒøäĻĄ░, ņŚ░ļĀ╣Ļ┤ĆļĀ©ĒÖ®ļ░śļ│Ćņä▒, ņåŹļ░£Ļ░£ļ░®Ļ░ü ļśÉļŖö ĒÅÉņćäĻ░üļģ╣ļé┤ņן, ĒżļÅäļ¦ēņŚ╝, ļ¦Øļ¦ēņĀĢļ¦źĒÅÉņćä, ņŚ┤Ļ│Ąļ¦Øļ¦ēļ░Ģļ”¼Ļ░Ć ņ׳ņŚłļŗż. ņØ┤ņĀäņØś ņĢłļé┤ ņłśņłĀļĀźņ£╝ļĪ£ļŖö ļĀłņØ┤ņĀĆĒÖŹņ▒äņĀłĻ░£ņłĀ, ņä¼ņ£ĀņŻ╝ņĀłņĀ£ņłĀ, ņĢäļ®öļō£ļ░ĖļĖīņéĮņ×ģņłĀ, ņ£Āļ”¼ņ▓┤ ņĀäņĀłņĀ£ņłĀņØ┤ ņ׳ņŚłļŗż. ņłśņłĀ ņĀäņĄ£ļīĆĻĄÉņĀĢņŗ£ļĀźņØĆ 1ĻĄ░Ļ│╝ 2ĻĄ░ņŚÉņä£ Ļ░üĻ░ü 0.42 ┬▒ 0.34 decimalĻ│╝ 0.42 ┬▒ 0.32 decimal (
p=0.649)ņØ┤ņŚłņ£╝ļ®░, ņĢłņĢĢņØĆ 1ĻĄ░Ļ│╝ 2ĻĄ░ņŚÉņä£ Ļ░üĻ░ü 17.85 ┬▒ 4.67 mmHgņÖĆ 17.56 ┬▒ 4.33 mmHg (
p=0.192)ņØ┤ņŚłļŗż. Ļ░üļ¦ēĻ│ĪļźĀ, ņĢłņČĢņן, ņłśņłĀ ņĀä ņé¼ņÜ® ņżæņØĖ ņĢłņĢĮņŚÉļŖö ļæÉ ĻĄ░ ņé¼ņØ┤ņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż(
Table 1).
1ĻĄ░ņØś 938ņĢł(99.0%)Ļ│╝ 2ĻĄ░ņØś 901ņĢł(98.6%)ņŚÉņä£ ņØĖĻ│ĄņłśņĀĢņ▓┤ļź╝ ļéŁļé┤ņŚÉ ņéĮņ×ģĒĢśņśĆņ£╝ļ®░, ļéśļ©Ėņ¦ĆļŖö ņä¼ļ¬©ņ▓┤Ļ│Āļ×æņŚÉ ņéĮņ×ģĒĢśņśĆļŗż(
p=0.395). ļ░▒ļé┤ņן ņłśņłĀ ņŗ£ ļ│æĒ¢ēĒĢ£ ņ£Āļ”¼ņ▓┤ļČĆļČäņĀłņĀ£ņłĀ, ĒÖŹņ▒äĒøäņ£Āņ░®ĒĢ┤ļ”¼ņłĀ, ņØĖļÅäņé¼ņØ┤ņĢäļŗīĻĘĖļ”░ņØä ņØ┤ņÜ®ĒĢ£ ņłśņĀĢņ▓┤ ņĀäļéŁ ņŚ╝ņāē, ĒÖŹņ▒ä Ļ▓¼ņØĖ, ņłśņĀĢņ▓┤ļéŁ Ļ▓¼ņØĖ, ļÅÖĻ│Ąņä▒ĒśĢņłĀ, ņ£Āļ”¼ņ▓┤Ļ░Ģļé┤ ņĢäļ░öņŖżĒŗ┤ ņŻ╝ņé¼, ņłśņĀĢņ▓┤ļéŁĒīĮņ░ĮĻ│Āļ”¼ņéĮņ×ģņłĀņØś ļ╣łļÅäļŖö ļæÉ ĻĄ░ ņé¼ņØ┤ņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż(ļ¬©ļæÉ
p>0.05). ņłśņłĀņŚÉ ņåīņÜöļÉ£ ņŗ£Ļ░äņØĆ 1ĻĄ░Ļ│╝ 2ĻĄ░ņŚÉņä£ Ļ░üĻ░ü 13.42 ┬▒ 4.20ļČäĻ│╝ 15.88 ┬▒ 6.74ļČäņ£╝ļĪ£ ļæÉ ĻĄ░ ņé¼ņØ┤ņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłņ£╝ļ®░(
p=0.309), ņłśņĀĢņ▓┤ņØś ĒĢĄĻ▓ĮĒÖöļÅäļŖö ļæÉ ĻĄ░ ņé¼ņØ┤ņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż(
p=0.869) (
Table 2).
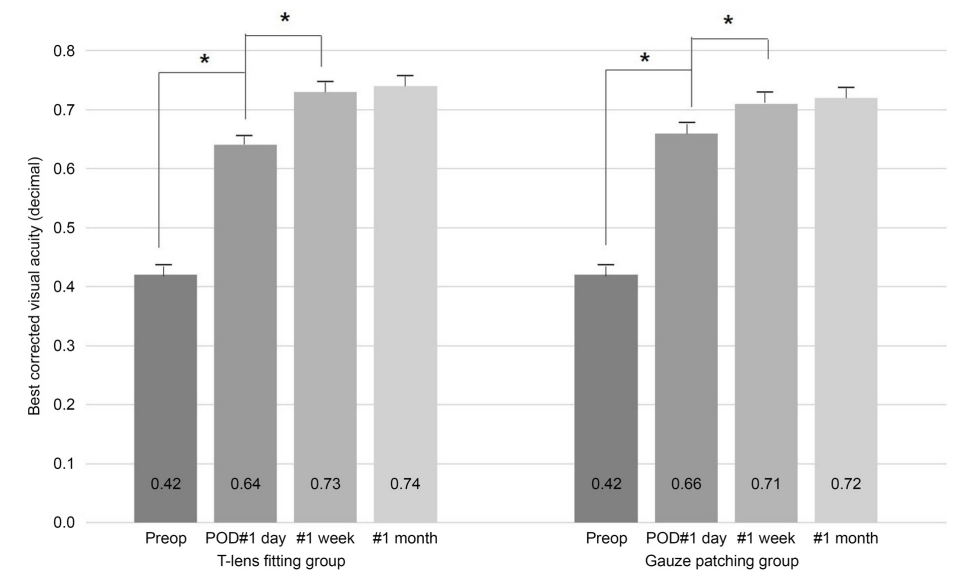
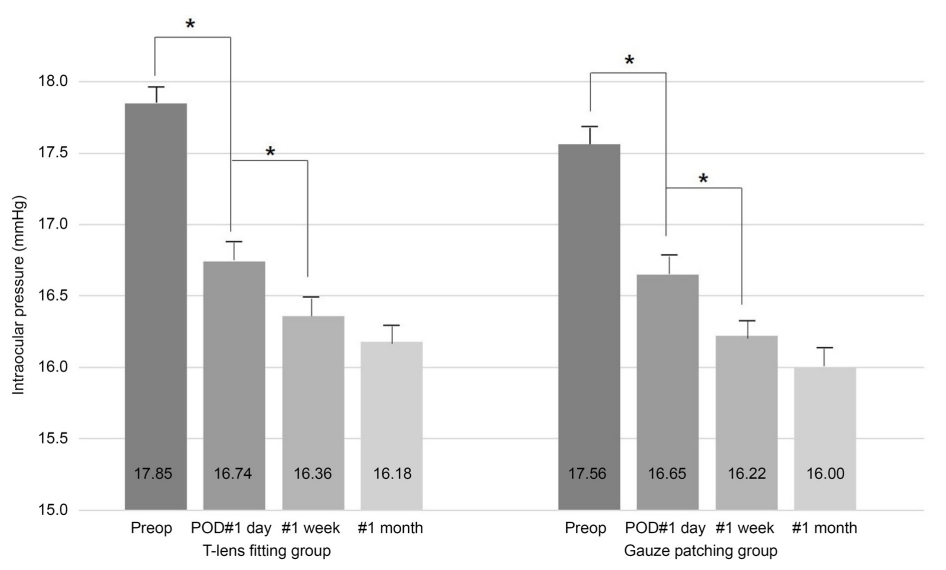
ļ░▒ļé┤ņן ņłśņłĀ Ēøä 1ņØ╝ņ¦ĖņÖĆ 1ņŻ╝ņØ╝ņ¦ĖņŚÉ ļæÉ ĻĄ░ ļ¬©ļæÉ ņŗ£ļĀźņØ┤ ņ¦ĆņåŹņĀüņ£╝ļĪ£ ĒśĖņĀäļÉśņŚłņ£╝ļ®░, ņØ┤ĒøäņŚÉļŖö ņ£ĀņØśĒĢ£ ļ│ĆĒÖöĻ░Ć ņŚåņŚłļŗż (
Fig. 1). ļ░▒ļé┤ņן ņłśņłĀ Ēøä 1ņØ╝ņ¦ĖņÖĆ 1ņŻ╝ņØ╝ņ¦ĖņŚÉ ļæÉ ĻĄ░ ļ¬©ļæÉ ņĢłņĢĢņØ┤ ņ¦ĆņåŹņĀüņ£╝ļĪ£ ļé«ņĢäņĪīņ£╝ļ®░, ņØ┤ĒøäņŚÉļŖö ņ£ĀņØśĒĢ£ ļ│ĆĒÖöĻ░Ć ņŚåņŚłļŗż(
Fig. 2). Standardization of uveitis nomenclature [
12]ņØś ļō▒ĻĖē ĻĖ░ņżĆņŚÉ ļö░ļźĖ ņĀäļ░®ņØś ņŚ╝ņ”Ø ņĀĢļÅäļŖö ņłśņłĀ Ēøä 1ņØ╝ņ¦ĖņŚÉļŖö 1ĻĄ░Ļ│╝ 2ĻĄ░ņŚÉņä£ Ļ░üĻ░ü 0.64 ┬▒ 0.42 gradeņÖĆ 0.62 ┬▒ 0.36 gradeņśĆĻ│Ā(
p=0.302), 1ņŻ╝ņØ╝ņ¦ĖņŚÉļŖö Ļ░üĻ░ü 0.04 ┬▒ 0.19 gradeņÖĆ 0.03 ┬▒ 0.14 gradeņśĆņ£╝ļ®░(
p=0.437), 1Ļ░£ņøöņ¦ĖņŚÉļŖö Ļ░üĻ░ü 0.00 ┬▒ 0.03 gradeņÖĆ 0.00 ┬▒ 0.03 gradeļĪ£ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż(
p=0.960). ņłśņłĀ Ēøä 1ņØ╝ņ¦Ė 1ĻĄ░ņØś 10ņĢłĻ│╝ 2ĻĄ░ņØś 9ņĢłņŚÉņä£ ņĀłĻ░£ņ░Į ļłäņČ£ņØ┤ Ļ┤Ćņ░░ļÉśņŚłļŗż(
p=1.000). ņØ┤ļōż ņżæņŚÉņä£ 1ĻĄ░ņØś 10ņĢłĻ│╝ 2ĻĄ░ņØś 7ņĢłņØĆ ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņśĆĻ│Ā, 2ĻĄ░ņØś 2ņĢłņØĆ Ļ░üļ¦ē ļ┤ēĒĢ®ņØä ņČöĻ░ĆĒĢśņśĆļŗż. ņłśņłĀ Ēøä 1ņŻ╝ņØ╝ņ¦ĖņŚÉļŖö ļ¬©ļōĀ ņĢłņŚÉņä£ ņĀłĻ░£ņ░Į ļłäņČ£ņØ┤ ņåīņŗżļÉśņŚłļŗż. ļæÉ ĻĄ░ ļ¬©ļæÉņŚÉņä£ ņĢłļé┤ņŚ╝ņØĆ ļ░£ņāØĒĢśņ¦Ć ņĢŖņĢśļŗż(
Table 3).
Ļ│Ā ņ░░
ļ│Ė ņŚ░ĻĄ¼ Ļ▓░Ļ│╝ ļ░▒ļé┤ņן ņłśņłĀ Ēøä ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ│Ā ņĢłņĢĮ ņĀÉņĢłņØä ļ░öļĪ£ ņŗ£ņ×æĒĢ£ ĒÖśņ×Éļōż(1ĻĄ░)ņØś ņłśņłĀ Ēøä ņŗ£ļĀź ĒÜīļ│ĄĻ│╝ ņĢłņĢĢņØś ļ│ĆĒÖöļŖö Ļ▒░ņ”ł ņĢłļīĆļź╝ ĒĢśļŻ© ļÅÖņĢł ņ£Āņ¦ĆĒĢ£ ĒÖśņ×Éļōż(2ĻĄ░)Ļ│╝ ļ╣äņŖĘĒĢ£ Ļ▓ĮĻ│╝ļź╝ ļ│┤ņśĆļŗż. 1ĻĄ░ņŚÉņä£ ņĀäļ░®ņØś ņŚ╝ņ”Ø ņĀĢļÅäĻ░Ć ļŹö ņŗ¼ĒĢśņ¦Ć ņĢŖņĢśņ£╝ļ®░, ņĢłļé┤ņŚ╝ņØĆ ļæÉ ĻĄ░ ļ¬©ļæÉņŚÉņä£ ļ░£ņāØĒĢśņ¦Ć ņĢŖņĢśļŗż. ļæÉ ĻĄ░ņŚÉņä£ ļ░£ņāØĒĢ£ ņĀłĻ░£ņ░Į ļłäņČ£ņØĆ ļ¬©ļæÉ ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ▒░ļéś ņĀłĻ░£ņ░ĮņŚÉ ļ┤ēĒĢ®ņØä ņČöĻ░ĆĒĢ£ Ēøä 1ņŻ╝ņØ╝ ņØ┤ļé┤ņŚÉ ņåīņŗżļÉśņŚłļŗż.
Ļ▒░ņ”ł ņĢłļīĆņØś ņ░®ņÜ®ņØĆ ņĢłĻ│╝ ņśüņŚŁņŚÉņä£ ļŗżņ¢æĒĢ£ ņĀüņØæņ”ØņŚÉ ņé¼ņÜ®ļÉśĻ│Ā ņ׳ņ£╝ļ®░, ņÖĖņāü Ēøä ļ░£ņāØĒĢ£ Ļ░üļ¦ēņ░░Ļ│╝ņāüņØ┤ļéś ļ░śļ│ĄĻ░üļ¦ē ņ¦äļ¼┤ļ”äĻ│╝ Ļ░ÖņØĆ Ļ░üļ¦ē ņ¦łĒÖśņŚÉņä£ļŖö ļłłĻ║╝ĒÆĆņØś ņøĆņ¦üņ×äņØä ņĀ£ĒĢ£ĒĢśĻ│Ā ĒåĄņ”Ø ļ░Å ļłłļČĆņŗ¼ņØä Ļ▓ĮĻ░ÉĒĢśĻĖ░ ņ£äĒĢ┤ ņé¼ņÜ®ļÉ£ļŗż[
13]. Prat et al [
14]ņØĆ ņØĄņāüĒÄĖ ņĀłņĀ£ņłĀ Ēøä ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ 27ņĢłĻ│╝ Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢ£ 70ņĢłņØä ļ╣äĻĄÉĒĢśņśĆļŗż. ņØ┤ļōżņØĆ Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢ£ ĻĄ░ņŚÉņä£ ņłśņłĀ Ēøä ņ▓½ 24ņŗ£Ļ░ä ļÅÖņĢł ĒåĄņ”Ø ļ░Å ņØ┤ļĪ£ ņØĖĒĢ£ ņłśļ®┤ņØś ņ¦ł ņĀĆĒĢśņÖĆ Ļ░ÖņØĆ ļČłĒÄĖĒĢ©ņØ┤ ņ£ĀņØśĒĢśĻ▓ī ņĀüņŚłļŗżĻ│Ā ĒĢśņśĆ ņ£╝ļ®░, ļö░ļØ╝ņä£ Ļ▒░ņ”ł ņĢłļīĆļĪ£ ņØĖĒĢ£ ļČłĒÄĖĒĢ©Ļ│╝ ļŗ©ņĢłņŗ£ļź╝ Ļ░ÉņłśĒĢśļŹöļØ╝ļÅä Ļ▒░ņ”ł ņĢłļīĆņØś ņ░®ņÜ®ņØ┤ ņØĄņāüĒÄĖ ņĀłņĀ£ņłĀ Ēøä ĒåĄņ”Ø ņÖäĒÖöņŚÉ ļŹö ĒÜ©Ļ│╝ņĀüņØ┤ļØ╝Ļ│Ā ĒĢśņśĆļŗż. Asrani et al [
15]ņØĆ ņä¼ņ£ĀņŻ╝ņĀłņĀ£ņłĀ Ēøä ņŚ¼Ļ│╝Ēż ļłäņČ£ņŚÉ ļīĆĒĢ£ ņ╣śļŻī ļ░®ļ▓ĢņØä ļ│┤Ļ│ĀĒĢśņśĆļŖöļŹ░, 35Ļ▒┤ņŚÉņä£ Ļ▒░ņ”ł ņĢłļīĆļź╝ ņØ┤ņÜ®ĒĢ£ ņĢĢļ░Ģ ļō£ļĀłņŗ▒ņØä ņŗ£Ē¢ēĒĢśņśĆņØä ļĢī 6Ļ▒┤ (17.1%)ņŚÉņä£ļŖö ļŗżļźĖ ņ╣śļŻī ņŚåņØ┤ļÅä ļłäņČ£ņØ┤ ļ®łņĘäļŗżĻ│Ā ĒĢśņśĆļŗż. Demers et al [
16]ņØĆ ņ╣śļŻīļĀłņØ┤ņĀĆĻ░üļ¦ēņĀłņĀ£ņłĀ Ēøä ļ░£ņāØĒĢ£ Ļ░üļ¦ēņ░░ Ļ│╝ņāüņØś ĒÜīļ│Ą ņåŹļÅäļź╝ ņŗ£Ļ░ä Ļ▓ĮĻ│╝ņŚÉ ļö░ļźĖ ņ░░Ļ│╝ ļČĆņ£äņØś ņ¦üĻ▓Į ļ│ĆĒÖöļĪ£ ņĖĪņĀĢĒĢśņśĆļŖöļŹ░ Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢ£ ĻĄ░ņØ┤ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ ĻĄ░ļ│┤ļŗż ĒÜīļ│Ą ņåŹļÅäĻ░Ć ļ╣©ļ×ÉļŗżĻ│Ā ĒĢśņśĆļŗż.
Ļ▒░ņ”ł ņĢłļīĆņØś ņ░®ņÜ®ņØĆ ļ░▒ļé┤ņן ņłśņłĀĻ│╝ Ļ░ÖņØĆ ņĢłļé┤ ņłśņłĀ ĒøäņŚÉļÅä ņÖĖņāüĻ│╝ Ļ░ÉņŚ╝ņ£╝ļĪ£ļČĆĒä░ ņłśņłĀ ļČĆņ£äļź╝ ļ│┤ĒśĖĒĢśĻ│Ā, ļłłĻ║╝ĒÆĆņØś ņøĆņ¦üņ×äņØä ņĀ£ĒĢ£ĒĢśņŚ¼ ņłśņłĀ ļČĆņ£äņØś ĒÜīļ│ĄņØä ļÅĢĻĖ░ ņ£äĒĢ£ ļ¬®ņĀüņ£╝ļĪ£ ļäÉļ”¼ ņé¼ņÜ®ļÉśĻ│Ā ņ׳ļŗż[
17,
18]. ĒĢśņ¦Ćļ¦ī ņĄ£ĻĘ╝ņŚÉļŖö ļ░▒ļé┤ņן ņłśņłĀņŗ£ ņĀÉņĢłļ¦łņĘ©ļ¦ī ņŗ£Ē¢ēĒĢśĻ│Ā ņĀłĻ░£ņ░ĮņŚÉ ļ┤ēĒĢ®ņØä ĒĢśņ¦Ć ņĢŖļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦ÄņĢäņ¦ĆĻ│Ā ņ׳ņ£╝ļ®░[
1,
2], ņØ┤ņŚÉ ļö░ļØ╝ ņłśņłĀ Ēøä Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØīņ£╝ļĪ£ņŹ© ņ”ēĻ░üņĀüņØĖ ņŗ£ļĀź ĒÜīļ│ĄņØä ņ¢╗ļŖö Ļ▓āņŚÉ ļīĆĒĢ£ ņŚ░ĻĄ¼ Ļ▓░Ļ│╝ļōżņØ┤ ļ│┤Ļ│ĀļÉ£ ļ░ö ņ׳ļŗż[
11,
19,
20]. Stifter et al [
20]ņØĆ 60ļ¬ģņØś ĒÖśņ×ÉņŚÉņä£ ņĀÉņĢłļ¦łņĘ©ĒĢśņŚÉ ļ░▒ļé┤ņן ņłśņłĀņØä ņŗ£Ē¢ēĒĢ£ Ēøä ĒĢ£ņ¬Į ļłłņŚÉļŖö ņĢłļīĆļź╝ ĒĢśļŻ© ļÅÖņĢł ņ░®ņÜ®ĒĢśĻ│Ā, ļ░śļīĆņ¬Į ļłłņŚÉļŖö ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņĢśļŗż. Ļ▓░Ļ│╝ņĀüņ£╝ļĪ£ ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ ļłłņŚÉņä£ ņ”ēĻ░üņĀüņØĖ ņŗ£ļĀź ĒÜīļ│ĄņØä ņ¢╗ņØä ņłś ņ׳ņŚłņ¦Ćļ¦ī, ņäżļ¼Ė ņĪ░ņé¼ Ļ▓░Ļ│╝ 65%ņØś ĒÖśņ×ÉĻ░Ć ņĢłļīĆ ņ░®ņÜ®ņØä ņäĀĒśĖĒĢ£ļŗżĻ│Ā ĒĢśņśĆņ£╝ļ®░ ĻĘĖ ņØ┤ņ£ĀļĪ£ ĒåĄņ”ØĻ│╝ ņØ┤ļ¼╝Ļ░ÉņØ┤ ņĀüņŚłĻ│Ā ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśļŖö Ļ▓āņØ┤ ļŹö ņĢłņĀäĒĢ£ ļŖÉļéīņØä ņŻ╝ĻĖ░ ļĢīļ¼ĖņØ┤ļØ╝Ļ│Ā ĒĢśņśĆļŗż. ĒĢ£ĒÄĖ, ņĄ£ĻĘ╝ Gazit et al [
19]ņØĆ ļ░▒ļé┤ņן ņłśņłĀ Ēøä 1ņØ╝ņ¦ĖņØś Ļ░üļ¦ēļæÉĻ╗ś ņ”ØĻ░ĆĻ░Ć ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢ£ 50ņĢłņŚÉņä£ ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ 50ņĢłņŚÉ ļ╣äĒĢ┤ ņ£ĀņØśĒĢśĻ▓ī ņ╗ĖļŗżĻ│Ā ĒĢśņśĆņ£╝ļ®░(138 ┬Ąm vs. 70 ┬Ąm,
p=0.001), ņłśņłĀ Ēøä 1ņØ╝ņ¦Ė ņĄ£ļīĆĻĄÉņĀĢņŗ£ļĀźļÅä ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢ£ ĻĄ░ņŚÉņä£ 0.5 logMARļĪ£ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ ĻĄ░ņØś 0.3 logMARņŚÉ ļ╣äĒĢ┤ ņ£ĀņØśĒĢśĻ▓ī ļé«ņĢśļŗżĻ│Ā ĒĢśņśĆļŗż(
p=0.01).
ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņØ┤ņĀäņŚÉ ņŗ£Ē¢ēļÉ£ ņŚ░ĻĄ¼ļōżņŚÉņä£ņÖĆ ļŗ¼ļ”¼ Ļ▒░ņ”ł ņĢłļīĆļź╝ ņ░®ņÜ®ĒĢśņ¦Ć ņĢŖņØĆ ļłłņŚÉ ņłśņłĀ Ēøä ĒåĄņ”Ø ļ░Å ņØ┤ļ¼╝Ļ░ÉņØä ņżäņŚ¼ ņŻ╝ĻĖ░ ņ£äĒĢ£ ļ¬®ņĀüņ£╝ļĪ£ ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśņśĆļŗż. ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļŖö ļ░śļ│ĄĻ░üļ¦ēņ¦äļ¼┤ļ”ä, ņłśĒżĻ░üļ¦ēļ│æņ”Ø, ņŗżļ¬©ņ¢æĻ░üļ¦ēņŚ╝, ļŗ©ņł£Ēżņ¦äĻ│╝ ļīĆņāüĒżņ¦äņŚÉ ņØśĒĢ£ ņśüņ¢æĻ░üļ¦ēĻČżņ¢æ, ņŚ┤ĒÖöņāü ļ░Å ĒÖöĒĢÖĒÖöņāü, ņłśņłĀ Ēøä ņāüņ▓śņ╣śņ£Ā ļČłļ¤ē, ņĢłņĢĮ ļÅģņä▒ ļ░Å ņŗĀĻ▓Įļ¦łļ╣äĻ░üļ¦ēņŚ╝ņ£╝ļĪ£ ņØĖĒĢ£ ļ¦īņä▒Ļ░üļ¦ēņāüĒö╝Ļ▓░ņåÉĻ│╝ Ļ░ÖņØĆ ļŗżņ¢æĒĢ£ Ļ░üļ¦ēņ¦łĒÖśņŚÉņä£ ņ░ĮņāüņØś ĒÜīļ│ĄņØä ņ┤ēņ¦äĒĢśĻĖ░ ņ£äĒĢ£ ļ¬®ņĀüņ£╝ļĪ£ ņ£ĀņÜ®ĒĢśĻ▓ī ņé¼ņÜ®ļÉśĻ│Ā ņ׳ļŗż[
13]. ļśÉĒĢ£, Ļ░üļ¦ē ņŚ┤ņāüņØś ļ┤ēĒĢ®ņØ┤ļéś ĻĄ┤ņĀłĻĄÉņĀĢļĀłņØ┤ņĀĆĻ░üļ¦ēņĀłņĀ£ņłĀĻ│╝ Ļ░ÖņØĆ ņłśņłĀ Ēøä ļ│┤ņĪ░ņÜöļ▓Ģņ£╝ļĪ£ņŹ© ĒåĄņ”ØņØä ņżäņØ┤Ļ│Ā Ļ░üļ¦ēņāüĒö╝ņØś ĒÜīļ│ĄņØä ļÅĢĻĖ░ ņ£äĒĢ┤ņä£ļÅä ņé¼ņÜ®ļÉśĻ│Ā ņ׳ļŗż[
21]. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ ņé¼ņÜ®ĒĢ£ ņĮśĒģÉĒŖĖļĀīņ”łļŖö ņŗżļ”¼ņĮśĒĢśņØ┤ļō£ļĪ£Ļ▓öļĀīņ”łļĪ£ ņé░ņåīĒł¼Ļ│╝ņ£©ņØ┤ ļåÆņĢäņä£ Ļ░üļ¦ēņØś ņāüņ▓ś ņ╣śņ£ĀņŚÉ ļŹöņÜ▒ ļÅäņøĆņØ┤ ļÉśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[
13].
ļ░▒ļé┤ņן ņłśņłĀĻ│╝ Ļ┤ĆļĀ©ļÉ£ ņĢłļé┤ņŚ╝ņØś ļ░£ņāØļźĀņØĆ 0.04-0.59%ļĪ£ļ│┤Ļ│ĀļÉ£ļŗż[
22-
25]. ņĄ£ĻĘ╝ņŚÉļŖö ņłśņłĀ ļČĆņ£äņØś ņåīļÅģ ļ░®ļ▓ĢĻ│╝ ņłśņłĀ ļ░®ļ▓ĢņØś ļ░£ņĀä ļ░Å ņłśņłĀ ņĀäĒøä ņśłļ░®ņĀü ĒĢŁņāØņĀ£ņØś ņé¼ņÜ®ņ£╝ļĪ£ ĻĘĖ ļ╣łļÅäĻ░Ć Ļ░ÉņåīĒĢśņśĆņ¦Ćļ¦ī ņŚ¼ņĀäĒ׳ ļ░▒ļé┤ņן ņłśņłĀņØś Ļ░Ćņן ņŗ¼Ļ░üĒĢ£ ĒĢ®ļ│æņ”Ø ņżæ ĒĢśļéśļĪ£, ņŗ¼ĒĢ£ Ļ▓ĮņÜ░ņŚÉļŖö ņłśņØ╝ ļé┤ņŚÉ ļČĆļČäņĀüņØ┤Ļ▒░ļéś ņÖäņĀäĒĢ£ ņŗ£ļĀź ņāüņŗżņØä ņ┤łļלĒĢĀ ņłś ņ׳ļŗż. ļ░▒ļé┤ņן ņłśņłĀ Ēøä ņĢłļé┤ņŚ╝ ļ░£ņāØņØś ņ£äĒŚś ņÜöņØĖņ£╝ļĪ£ ņłśņłĀ ņżæ ĒøäļéŁĒīīņŚ┤Ļ│╝ ņ£Āļ”¼ņ▓┤ ņĀłņĀ£ņłĀ ļ░Å ļŗżļźĖ ņłĀĻĖ░ņØś ļ│æĒ¢ē, ļŗ╣ļć©ļ│æ ļō▒ņØ┤ ļ│┤Ļ│ĀļÉ£ ļ░ö ņ׳ņ£╝ļ®░[
26-
28], ņłśņłĀ Ēøä ņ┤łĻĖ░ņŚÉ ļłłņØś ņ£äņāØ Ļ┤Ćļ”¼Ļ░Ć ņĀüņĀłĒĢśņ¦Ć ļ¬╗ĒĢ£ Ļ▓ĮņÜ░ ņĢłļé┤ņŚ╝ņØś ņ£äĒŚśņØ┤ ļåÆņĢäņ¦ł ņłś ņ׳ĻĖ░ ļĢīļ¼ĖņŚÉ ņØ┤ņŚÉ ļīĆĒĢśņŚ¼ ņ▓ĀņĀĆĒĢ£ ĒÖśņ×É ĻĄÉņ£ĪņØ┤ ĒĢäņÜöĒĢśļŗż. Povidone-iodineņØĆ ĻĘĖļ×īņ¢æņä▒ĻĘĀĻ│╝ ĻĘĖļ×īņØīņä▒ĻĘĀ, ņ¦äĻĘĀ ļ░Å ļ░öņØ┤ļ¤¼ņŖżņŚÉ ļīĆĒĢ┤ Ļ┤æļ▓öņ£äĒĢ£ ĒÖ£ņä▒ņØä Ļ░Ćņ¦ä Ļ░ĢļĀźĒĢ£ ņé┤ĻĘĀņĀ£ļĪ£ ņłśņłĀ ņĀä Ļ▓░ļ¦ēļéŁņŚÉ 5% ņÜ®ņĢĪņØä ņĀÉņĢłĒĢ£ Ēøä 10% ņÜ®ņĢĪņ£╝ļĪ£ Ēö╝ļČĆļź╝ ņåīļÅģĒĢśļŖö Ļ▓āņØ┤ ņĢłļé┤ņŚ╝ņØä ļé«ņČöļŖö ļŹ░ ļÅäņøĆņØ┤ ļÉśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[
26]. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļÅä ļ¬©ļōĀ ĒÖśņ×ÉņŚÉņä£ povidone-iodineņ£╝ļĪ£ ņåīļÅģņØä ņŗ£Ē¢ēĒĢ£ Ēøä ļ░▒ļé┤ņן ņłśņłĀņØä ņ¦äĒ¢ēĒĢśņśĆļŗż.
ļ│Ė ņŚ░ĻĄ¼ļŖö ļ¬ć Ļ░Ćņ¦Ć ņĀ£ĒĢ£ņĀÉņØä Ļ░Ćņ¦ĆĻ│Ā ņ׳ļŗż. ņ▓½ņ¦ĖļĪ£ ņŚ░ĻĄ¼Ļ░Ć ĒøäĒ¢źņĀüņ£╝ļĪ£ ņ¦äĒ¢ēļÉśņŚłĻĖ░ ļĢīļ¼ĖņŚÉ ņØśļ¼┤ĻĖ░ļĪØņŚÉņä£ ĒÖĢņØĖĒĢĀ ņłś ņ׳ļŖö ņłśņłĀ Ēøä ņŚ╝ņ”Ø ļ░śņØæņØ┤ļéś Ļ░ÉņŚ╝, ņłśņłĀ Ēøä ĒĢ®ļ│æņ”ØĻ│╝ Ļ░ÖņØĆ ĒāĆĻ░üņĀüņØĖ ņ¦ĆĒæ£ļ¦īņØä ļČäņäØĒĢĀ ņłś ņ׳ņŚłņ£╝ļ®░, ĒåĄņ”ØņØ┤ļéś ņØ┤ļ¼╝Ļ░É ļō▒ņØś ļČłĒÄĖĻ░ÉĻ│╝ ņ”ēĻ░üņĀüņØĖ ņŗ£ļĀź ĒÜīļ│ĄņŚÉ ļö░ļźĖ ļ¦īņĪ▒ļÅä ļō▒ņØä ĒżĒĢ©ĒĢ£ ņ×ÉĻ░üņĀüņØĖ ņ¦ĆĒæ£ļŖö ļČäņäØĒĢśņ¦Ć ļ¬╗ĒĢśņśĆļŗż. ņØ┤ļź╝ ĒÖĢņØĖĒĢśĻĖ░ ņ£äĒĢ┤ņä£ļŖö ņ¢æņĢł ļ░▒ļé┤ņן ņłśņłĀ ĒÖśņ×ÉņŚÉņä£ ņłśņłĀ Ēøä ņ▓śņ╣ś ļ░®ļ▓ĢņØä ņ¢æņĢłņŚÉ Ļ░üĻ░ü ļŗżļź┤Ļ▓ī ņĀüņÜ®ĒĢ£ Ēøä ņäżļ¼Ė ņĪ░ņé¼ ļō▒ņØä ĒåĄĒĢ£ ņŚ░ĻĄ¼Ļ░Ć ņČöĻ░ĆņĀüņ£╝ļĪ£ ĒĢäņÜöĒĢĀ Ļ▓āņ£╝ļĪ£ ļ│┤ņØĖļŗż. ļæśņ¦ĖļĪ£ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ Ļ▒░ņ”ł ņĢłļīĆļź╝ ņé¼ņÜ®ĒĢ£ ĻĄ░ņŚÉņä£ļŖö Ļ░üļ¦ēņĀłĻ░£ņ░ĮņŚÉ ļ┤ēĒĢ®ņØä ņŗ£Ē¢ēĒĢśņśĆņ£╝ļ®░, ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņé¼ņÜ®ĒĢ£ ĻĄ░ņŚÉņä£ļŖö ļ┤ēĒĢ®ņØä ņŗ£Ē¢ēĒĢśņ¦Ć ņĢŖņĢä ņłśņłĀ ļ░®ļ▓ĢņŚÉ ņ░©ņØ┤Ļ░Ć ņ׳ņŚłļŗż. ļģ╝ļ×ĆņØś ņŚ¼ņ¦ĆĻ░Ć ņ׳ņ£╝ļéś Ļ░üļ¦ē ļ┤ēĒĢ®ņØĆ ņĀłĻ░£ņ░ĮņØś ļäłļ╣äĻ░Ć Ēü¼Ļ▒░ļéś ļłäņČ£ņØ┤ ņÜ░ļĀżļÉĀ ļĢī ņŗ£Ē¢ēĒĢśņŚ¼ ļ░▒ļé┤ņן ņłśņłĀ Ēøä ņĢłļé┤ņŚ╝ņØś ņ£äĒŚśņØä ļé«ņČ░ ņżä ņłś ņ׳ļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŖöļŹ░[
21,
25,
29], ņØ┤ļź╝ Ļ│ĀļĀżĒĢĀ ļĢī Ļ░üļ¦ē ļ┤ēĒĢ®ņØä ĒĢśņ¦Ć ņĢŖņĢśņØīņŚÉļÅä ņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ĻĄ░ņŚÉņä£ ņĢłļé┤ņŚ╝ņØ┤ ļ░£ņāØĒĢśņ¦Ć ņĢŖņĢä ļ╣äĻĄÉņĀü ņĢłņĀäĒĢ£ ņłśņłĀ Ēøä ņ▓śņ╣ś ļ░®ļ▓Ģņ£╝ļĪ£ ļ│╝ ņłś ņ׳Ļ▓Āļŗż. ĒĢśņ¦Ćļ¦ī ļ░▒ļé┤ņן ņłśņłĀ Ēøä ņĢłļé┤ņŚ╝ņØĆ ņ£Āļ│æļźĀņØ┤ ļ¦żņÜ░ ļé«ņØĆ ĒĢ®ļ│æņ”ØņØ┤ĻĖ░ ļĢīļ¼ĖņŚÉ, Ē¢źĒøä ļŹö ļ¦ÄņØĆ ĒÖśņ×Éļź╝ ļīĆņāüņ£╝ļĪ£ ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łņØś ņé¼ņÜ®ņØ┤ ņĢłļé┤ņŚ╝ņØś ņśłļ░®ņŚÉļÅä ļÅäņøĆņØä ņżä ņłś ņ׳ļŖöņ¦Ć ĒÖĢņØĖĒĢĀ ĒĢäņÜöĻ░Ć ņ׳Ļ▓Āļŗż. ļśÉĒĢ£, ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņןĻĖ░Ļ░ä ņ░®ņÜ®ĒĢśļŖö Ļ▓āņØĆ ņśżĒ׳ļĀż ĒĢŁņāØņĀ£ļź╝ ĒżĒĢ©ĒĢ£ ņĢłņĢĮņØś ņĢłĻĄ¼ļé┤ ņĀäļŗ¼ļźĀņØä ļé«ņČ░ņä£ ņłśņłĀ Ēøä ņŚ╝ņ”Ø ņĪ░ņĀłĻ│╝ ņĢłļé┤ņŚ╝ ņśłļ░®ņØä ļ░®ĒĢ┤ĒĢĀ Ļ░ĆļŖźņä▒ņØ┤ ņ׳ņØīņØä Ļ│ĀļĀżĒĢśņŚ¼[
30], ļ░▒ļé┤ņן ņłśņłĀĒøä 1ņØ╝ņ¦Ė ņĀ£Ļ▒░ĒĢśņśĆļŗż.
Ļ▓░ļĪĀņĀüņ£╝ļĪ£ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ļ░▒ļé┤ņן ņłśņłĀ ĒÖśņ×ÉņŚÉņä£ ĒĢŁņāØņĀ£ ņŚ░Ļ│Āļź╝ ļÅäĒżĒĢśĻ│Ā Ļ▒░ņ”ł ņĢłļīĆļź╝ ņłśņłĀ Ēøä ļŗżņØīļéĀĻ╣īņ¦Ć ņ£Āņ¦ĆĒĢśļŖö ļīĆņŗĀ, ņ╣śļŻīņĮśĒāØĒŖĖļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ│Ā ĒĢŁņāØņĀ£ ņĀÉņĢłņØä ņŗ£ņ×æĒĢśņśĆņØä ļĢī ņłśņłĀ ĒøäņØś ņĀäļ░® ņŚ╝ņ”Ø ņĀĢļÅäļéś ĒĢ®ļ│æņ”ØņØś ņ£äĒŚśņØ┤ ļåÆņĢäņ¦Ćņ¦Ć ņĢŖņĢśņ£╝ļ®░, ņĢłļé┤ņŚ╝ļÅä ļ░£ņāØĒĢśņ¦Ć ņĢŖņĢśļŗż. ļö░ļØ╝ņä£ ļ░▒ļé┤ņן ņłśņłĀ ĒøäņØś ņ▓śņ╣ś ļ░®ļ▓Ģņ£╝ļĪ£ ļ╣äĻĄÉņĀü ņĢłņĀäĒĢśĻ▓ī ņé¼ņÜ®ļÉĀ ņłś ņ׳ņØä Ļ▓āņ£╝ļĪ£ ļ│┤ņØ┤ļ®░, ļ░śļīĆņĢłņØ┤ ņŗżļ¬ģĒĢ£ ĒÖśņ×Éļéś ņ¢æņĢłņØä ļÅÖņŗ£ņŚÉ ņłśņłĀĒĢśļŖö ĒÖśņ×ÉņÖĆ Ļ░ÖņØ┤ ņ”ēĻ░üņĀüņØĖ ņŗ£ļĀźņØś ĒÜīļ│ĄņØ┤ ĒĢäņÜöĒĢ£ ĒÖśņ×ÉņŚÉņä£ ņ£ĀņÜ®ĒĢśĻ▓ī ņé¼ņÜ®ļÉĀ ņłś ņ׳ņØä Ļ▓āņ£╝ļĪ£ ļ│┤ņØĖļŗż.
Figure┬Ā1.
Best corrected visual acuity (BCVA) in therapeutic contact lenses (T-lens) fitting group (n = 947) and gauze patching group (n = 914). BCVA improved significantly on the postoperative day (POD) 1 compared to preoperative BCVA, and improved more on the postoperative day 7. Mean BCVA and standard error bar, *p-value < 0.05.
Figure┬Ā2.
Intraocular pressure (IOP) in therapeutic contact lenses (T-lens) fitting group (n = 947) and gauze patching group (n = 914). IOP decreased significantly on the postoperative day (POD) 1 compared to preoperative IOP, and decreased more on the postoperative day 7. Mean IOP and standard error bar, *p-value < 0.05.
Table┬Ā1.
Demographics of the patients
|
T-lens fitting group (n = 947) |
Gauze patching group (n = 914) |
p-value*
|
|
Age (years) |
69.57 ┬▒ 12.00 |
68.10 ┬▒ 13.61 |
0.597 |
|
Sex (M/F) |
431/516 |
440/474 |
0.265ŌĆĀ
|
|
Right eye |
493 (52.1) |
469 (51.3) |
0.781ŌĆĀ
|
|
Systemic disease |
|
|
|
|
ŌĆāDM |
266 (28.1) |
254 (27.8) |
0.918ŌĆĀ
|
|
ŌĆāHTN |
451 (47.6) |
444 (48.6) |
0.710ŌĆĀ
|
|
ŌĆāCVA |
95 (10.0) |
86 (9.4) |
0.696ŌĆĀ
|
|
Ocular disease |
|
|
0.617ŌĆĪ
|
|
ŌĆāPOAG |
68 (7.2) |
67 (7.3) |
|
|
ŌĆāDMR |
66 (7.0) |
67 (7.3) |
|
|
ŌĆāPACG |
59 (6.2) |
55 (6.0) |
|
|
ŌĆāNTG |
41 (4.3) |
39 (4.3) |
|
|
ŌĆāPXF |
32 (3.4) |
21 (2.3) |
|
|
ŌĆāAMD |
28 (3.0) |
19 (2.1) |
|
|
ŌĆāSecondary glaucoma |
19 (2.0) |
17 (1.9) |
|
|
ŌĆāUveitis |
18 (2.0) |
23 (2.5) |
|
|
ŌĆāRVO |
13 (1.4) |
14 (1.5) |
|
|
ŌĆāRRD |
2 (0.2) |
2 (0.2) |
|
|
Previous ocular surgery |
|
|
|
|
ŌĆāLI |
35 (3.7) |
25 (2.7) |
0.294ŌĆĀ
|
|
ŌĆāTRAB |
18 (1.9) |
14 (1.5) |
0.595ŌĆĀ
|
|
ŌĆāAGV |
14 (1.5) |
10 (1.1) |
0.540ŌĆĀ
|
|
ŌĆāPPV |
5 (0.5) |
2 (0.2) |
0.453ŌĆĀ
|
|
Keratometry (D) |
44.28 ┬▒ 1.74 |
44.30 ┬▒ 1.69 |
0.870 |
|
Axial length (mm) |
23.55 ┬▒ 1.52 |
23.64 ┬▒ 1.70 |
0.401 |
|
BCVA (decimal) |
0.42 ┬▒ 0.34 |
0.42 ┬▒ 0.32 |
0.649 |
|
IOP (mmHg) |
17.85 ┬▒ 4.67 |
17.56 ┬▒ 4.33 |
0.192 |
|
Medication, eye drops |
|
|
|
|
ŌĆāSteroid |
5 (0.5) |
7 (0.8) |
0.574ŌĆĀ
|
|
ŌĆāNSAIDs |
4 (0.4) |
3 (0.3) |
1.000ŌĆĀ
|
|
ŌĆāAnti-glaucoma |
173 (18.3) |
168 (18.4) |
0.952ŌĆĀ
|
Table┬Ā2.
Intraoperative characteristics
|
T-lens fitting group (n = 947) |
Gauze patching group (n = 914) |
p-value*
|
|
IOL implantation |
|
|
0.395 |
|
ŌĆāIn the bag |
938 (99.0) |
901 (98.6) |
|
|
ŌĆāSulcus |
9 (1.0) |
13 (1.4) |
|
|
Combined surgery |
|
|
|
|
ŌĆāAnterior vitrectomy |
9 (1.0) |
11 (1.2) |
0.657 |
|
ŌĆāSynechiolysis |
37 (3.9) |
32 (3.5) |
0.713 |
|
ŌĆāICG capsule staining |
30 (3.2) |
25 (2.7) |
0.588 |
|
ŌĆāIris retraction (small pupil) |
19 (2.0) |
30 (3.3) |
0.110 |
|
ŌĆāCapsule retraction (zonular dialysis) |
6 (0.6) |
7 (0.8) |
0.787 |
|
ŌĆāPupilloplasty |
12 (1.3) |
10 (1.1) |
0.831 |
|
ŌĆāIntravitreal Avastin injection |
16 (1.7) |
9 (1.0) |
0.228 |
|
ŌĆāCapsular tension ring insertion |
8 (0.8) |
5 (0.5) |
0.580 |
|
Operation time (minutes) |
13.42 ┬▒ 4.20 |
15.88 ┬▒ 6.74 |
0.309ŌĆĀ
|
|
Nuclear sclerosis |
|
|
0.869ŌĆĪ
|
|
ŌĆāGrade 1 |
133 (14.0) |
123 (13.5) |
|
|
ŌĆāGrade 2 |
372 (39.3) |
352 (38.5) |
|
|
ŌĆāGrade 3 |
326 (34.4) |
316 (34.6) |
|
|
ŌĆāGrade 4 |
116 (12.2) |
123 (13.5) |
|
Table┬Ā3.
Postoperative complications
|
T-lens fitting group (n = 947) |
Gauze patching group (n = 914) |
p-value*
|
|
Wound leakage |
10 (1.05) |
9 (0.98) |
1.000ŌĆĀ
|
|
ŌĆāMaintain T-lens fitting |
10 |
7 |
|
|
ŌĆāSuture |
0 |
2 |
|
|
AC inflammatory reactions |
|
|
|
|
ŌĆāPOD#1 day |
0.64 ┬▒ 0.42 |
0.62 ┬▒ 0.36 |
0.302 |
|
ŌĆāPOD#1 week |
0.04 ┬▒ 0.19 |
0.03 ┬▒ 0.14 |
0.437 |
|
ŌĆāPOD#1 month |
0.00 ┬▒ 0.03 |
0.00 ┬▒ 0.03 |
0.960 |
|
Endophthalmitis (n) |
0 |
0 |
NA |
REFERENCES
1) Wi JM, Moon HS, Kim KH, Shyn KH. 2012 Survey of KSCRS and KOS member: current trends in cataract surgery in Korea. J Korean Ophthalmol Soc 2015;56:1181-7.

2) Leaming DV. Practice styles and preferences of ASCRS members-2003 survey. J Cataract Refract Surg 2004;30:892-900.


3) Linebarger EJ, Hardten DR, Shah GK, Lindstrom RL. Phacoemulsification and modern cataract surgery. Surv Ophthalmol 1999;44:123-47.


4) Nicoli CM, Dimalanta R, Miller KM. Experimental anterior chamber maintenance in active versus passive phacoemulsification fluidics systems. J Cataract Refract Surg 2016;42:157-62.


6) Malik A, Fletcher EC, Chong V, Dasan J. Local anesthesia for cataract surgery. J Cataract Refract Surg 2010;36:133-52.


7) Hutchisson B, Nicoladis CB. Topical anesthesia-a new approach to cataract surgery. AORN J 2001 74:339-40. 342, 344-6, 348-50.

8) Kershner RM. Topical anesthesia for small incision self-sealing cataract surgery. A prospective evaluation of the first 100 patients. J Cataract Refract Surg 1993;19:290-2.

9) Jacobi PC, Dietlein TS, Jacobi FK. A comparative study of topical vs retrobulbar anesthesia in complicated cataract surgery. Arch Ophthalmol 2000;118:1037-43.


10) Frucht-Pery J, Stiebel H, Hemo I, Ever-Hadani P. Effect of eye patching on ocular surface. Am J Ophthalmol 1993;115:629-33.


11) Honda S, Matsuo A, Toda H, Saito I. Effect of eye patching on postoperative inflammation after cataract surgery. J Cataract Refract Surg 2004;30:273-4.


13) Kim HS. Therapeutic contact lenses. In: The Korean Contact Lens Study Society, ed. Contact lens: principles and practice. Seoul: Koonja, 2015;chap. 9.
14) Prat D, Zloto O, Ben Artsi E, Ben Simon GJ. Therapeutic contact lenses vs. tight bandage patching and pain following pterygium excision: a prospective randomized controlled study. Graefes Arch Clin Exp Ophthalmol 2018;256:2143-8.


15) Asrani SG, Wilensky JT. Management of bleb leaks after glaucoma filtering surgery. Use of autologous fibrin tissue glue as an alternative. Ophthalmology 1996;103:294-8.


16) Demers P, Thompson P, Bernier RG, et al. Effect of occlusive pressure patching on the rate of epithelial wound healing after photorefractive keratectomy. J Cataract Refract Surg 1996;22:59-62.


17) Bainbridge JW, Smith JM, Reddy G, Kirwan JF. Is eye padding routinely necessary after uncomplicated phacoemulsification? Eye (Lond) 1998;12:637-40.


18) Carpel EF. The use of eye pads after cataract surgery. Am J Ophthalmol 1990;110:318-9.


19) Gazit I, Dubinsky-Pertzov B, Or L, et al. Eye patching after cataract surgery is associated with an increased risk of short-term corneal oedema. Acta Ophthalmol 2021;99:e81-5.


20) Stifter E, Menapace R. ŌĆ£Instant visionŌĆØ compared with postoperative patching: clinical evaluation and patient satisfaction after bilateral cataract surgery. Am J Ophthalmol 2007;143:441-8.


21) Fay J, Juthani V. Current trends in pain management after photorefractive and phototherapeutic keratectomy. Curr Opin Ophthalmol 2015;26:255-9.


22) Creuzot-Garcher C, Benzenine E, Mariet AS, et al. Incidence of acute postoperative endophthalmitis after cataract surgery: a nationwide study in France from 2005 to 2014. Ophthalmology 2016;123:1414-20.


24) Pershing S, Lum F, Hsu S. Endophthalmitis after cataract surgery in the United States: a report from the intelligent research in sight registry, 2013-2017. Ophthalmology 2020;Feb;127:151-8.


26) Wu PC, Li M, Chang SJ, et al. Risk of endophthalmitis after cataract surgery using different protocols for povidone-iodine preoperative disinfection. J Ocul Pharmacol Ther 2006;22:54-61.


27) Endophthalmitis study group; European society of cataract & Refractive surgeons. Prophylaxis of postoperative endophthalmitis following cataract surgery: results of the ESCRS multicenter study and identification of risk factors. J Cataract Refract Surg 2007;33:978-88.


29) Matossian C, Makari S, Potvin R. Cataract surgery and methods of wound closure: a review. Clin Ophthalmol 2015;9:921-8.


30) Haq Z, Farooq AV, Huang AJ. Infections after refractive surgery. Curr Opin Ophthalmol 2016;27:367-72.


Biography
ņĪ░ ņ¦ä / Jin Cho
ņČ®ļé©ļīĆĒĢÖĻĄÉ ņØśĒĢÖļīĆĒĢÖ ņĢłĻ│╝ĒĢÖĻĄÉņŗż
Department of Ophthalmology, Chungnam National University College of Medicine









 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print